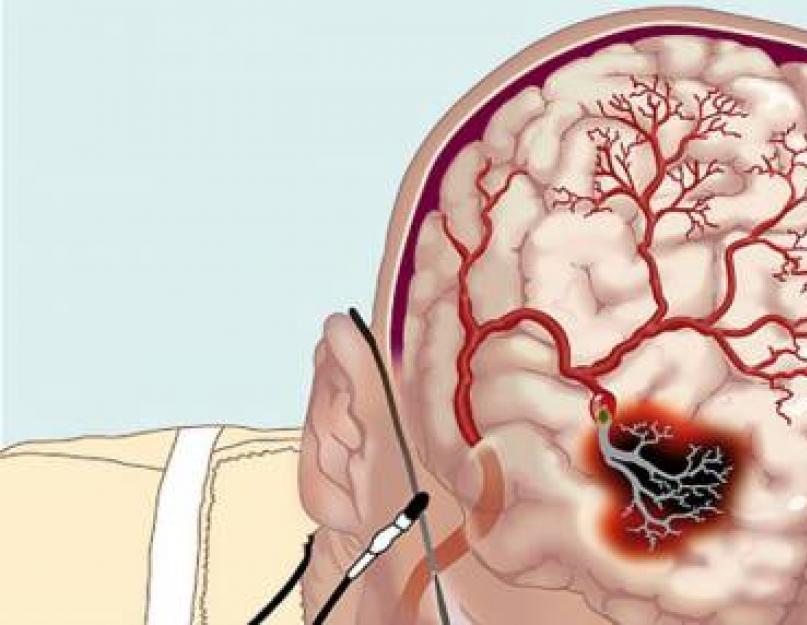
Внезапные изменения поступления крови в головной мозг классифицируют как геморрагические (кровоизлияния) и ишемические нарушения. Подобное разделение важно для правильного выбора метода терапии.
Сокращенно классическое название патологии при остром нарушении мозгового кровообращения выглядит как «ОНМК по ишемическому типу». Если подтверждается кровоизлияние, то - по геморрагическому.
В МКБ-10 коды ОНМК могут, в зависимости от вида нарушений, различаться:
- G45 - установленное обозначение транзиторных церебральных атак;
- I63 - рекомендуется для статистической регистрации инфаркта мозга;
- I64 - вариант, применяемый при неустановленных различиях между инфарктом мозга и кровоизлиянием, используется при поступлении пациента в крайне тяжелом состоянии, безуспешном лечении и скором летальном исходе.
По частоте ишемические инсульты превышают геморрагические в 4 раза, более связаны с общими заболеваниями человека. Проблема предупреждения и лечения рассматривается в программах на государственном уровне, потому что 1/3 перенесших заболевание пациентов погибают в первый месяц и 60% остаются стойкими инвалидами, требующими социальной помощи.
Почему возникает недостаток кровоснабжения мозга?
Острое нарушение мозгового кровообращения по ишемическому типу чаще является вторичной патологией, возникает на фоне имеющихся заболеваний:
- артериальной гипертензии;
- распространенного атеросклеротического поражения сосудов (до 55% случаев развиваются из-за выраженных атеросклеротических изменений или тромбоэмболии из бляшек, расположенных в дуге аорты, брахиоцефальном стволе или внутричерепных артериях);
- перенесенного инфаркта миокарда;
- эндокардитов;
- нарушений ритма сердечных сокращений;
- изменения клапанного аппарата сердца;
- васкулитов и ангиопатий;
- сосудистых аневризм и аномалий развития;
- заболеваний крови;
- сахарного диабета.
До 90 % больных имеют изменения в сердце и магистральных артериях шеи. Сочетание перечисленных причин резко увеличивает риск возникновения ишемии.
Возможно сдавление позвоночной артерии отростками позвонков
Причиной транзиторных атак чаще служат:
- спазм артериальных стволов мозга или кратковременное сдавление сонных, позвоночных артерий;
- эмболизация мелких веток.
Провоцировать заболевание могут следующие факторы риска:
- пожилой и старческий возраст;
- лишний вес;
- действие никотина на сосуды (курение);
- переживаемые стрессы.
Основу воздействующих факторов составляет сужение просвета сосудов, по которым поступает кровь к клеткам мозга. Однако последствия подобного нарушения питания могут быть разными по:
- стойкости,
- локализации,
- распространенности,
- выраженности стеноза сосуда,
- тяжести.
Сочетание факторов определяет форму заболевания и клинические симптомы.
Патогенез разных форм острой ишемии мозга
Транзиторная ишемическая атака ранее называлась преходящим нарушением мозгового кровообращения. Выделена в отдельную форму, поскольку характеризуется обратимыми нарушениями, очаг инфаркта не успевает сформироваться. Обычно диагноз ставится ретроспективно (после исчезновения основной симптоматики), через сутки. До этого больного ведут как с инсультом.
Основная роль в развитии гипертонических церебральных кризов принадлежит повышенному уровню венозного и внутричерепного давления с повреждением стенок сосудов, выходом в межклеточное пространство жидкости и белка.

Отек тканей мозга в данном случае называется вазогенным
В развитии ишемического инсульта обязательно участвует питающая артерия. Прекращение притока крови приводит к кислородной недостаточности в очаге, образованном в соответствии с границами бассейна пораженного сосуда.
Локальная ишемия вызывает некроз участка мозговой ткани.
В зависимости от патогенеза ишемических изменений различают виды ишемических инсультов:
- атеротромботический - развивается при нарушении целостности атеросклеротической бляшки, что вызывает полное перекрытие внутренних или наружных питающих артерий мозга или их резкое сужение;
- кардиоэмболический - источником тромбоза служат патологические наросты на эндокарде или клапанах сердца, фрагменты тромба, они доставляются в головной мозг с общим кровотоком (особенно при незакрытом овальном отверстии) после приступов мерцательной аритмии, тахиаритмии, фибрилляции предсердий у больных в постинфарктном периоде;
- лакунарный - чаще возникает при поражении мелких внутримозговых сосудов при артериальной гипертонии, сахарном диабете, отличается небольшими размерами очага (до 15 мм) и сравнительно малыми неврологическими нарушениями;
- гемодинамический - ишемия мозга при общем снижении скорости кровообращения и падении давления на фоне хронических заболеваний сердца, кардиогенного шока.

При нарушениях гемодинамики кровоток в сосудах мозга может снизиться до критического уровня и ниже
Стоит пояснить вариант развития инсультов неустановленной этиологии. Это чаще случается при наличии двух и более причин. Например, у пациента со стенозом сонной артерии и фибрилляцией после острого инфаркта. Следует учитывать, что у пожилых пациентов уже имеется стеноз сонных артерий на стороне предполагаемого нарушения, вызванный атеросклерозом, в размере до половины просвета сосуда.
Стадии инфаркта мозга
Стадии патологических изменений выделяются условно, они не обязательно присутствуют в каждом случае:
- I стадия - гипоксия (кислородная недостаточность) нарушает процесс проницаемости эндотелия мелких сосудов в очаге (капилляров и венул). Это ведет к переходу жидкости и белка плазмы крови в мозговую ткань, развитию отека.
- II стадия - на уровне капилляров продолжает снижаться давление, что нарушает функции клеточной мембраны, находящихся на ней нервных рецепторов, электролитных каналов. Важно, что все изменения пока носят обратимый характер.
- III стадия - нарушается метаболизм клеток, накапливается молочная кислота, происходит переход к синтезу энергии без участия молекул кислорода (анаэробный). Этот вид не позволяет поддерживать необходимый уровень жизни клеток нейронов и астроцитов. Поэтому они разбухают, вызывают структурные повреждения. Клинически выражается в проявлении очаговых неврологических признаков.
В чем заключается обратимость патологии?
Для своевременной диагностики важно установить период обратимости симптоматики. Морфологически это означает сохраненные функции нейронов. Клетки мозга находятся в фазе функционального паралича (парабиоза), но сохраняют свою целостность и полноценность.

Зона ишемии значительно больше, чем участок некроза, нейроны в ней еще живы
В необратимой стадии можно выявить зону некроза, в которой клетки мертвы и не могут быть восстановлены. Вокруг нее расположена зона ишемии. Лечение направлено на поддержку полноценного питания нейронов именно в этой зоне и хотя бы частичное восстановление функции.
Современные исследования показали обширные связи между клетками мозга. Человек не использует за свою жизнь всех запасов и возможностей. Некоторые клетки способны заменить погибшие и обеспечить их функции. Этот процесс идет медленно, поэтому врачи считают, что реабилитацию больного после ишемического инсульта следует продолжать не менее трех лет.
Признаки пепреходящих нарушений кровообращения мозга
В группу преходящих нарушений мозгового кровообращения клиницисты относят:
- транзиторные ишемические атаки (ТИА);
- гипертонические церебральные кризы.
Особенности транзиторных атак:
- по длительности укладываются в период от нескольких минут до суток;
- у каждого десятого пациента после ТИА на протяжении месяца возникает ОНМК по ишемическому типу;
- неврологические проявления не носят грубый характер тяжелых нарушений;
- возможны легкие проявления бульбарного паралича (очаг в стволе мозга) с глазодвигательными расстройствами;
- нарушение зрения на один глаз в сочетании с парезом (потерей чувствительности и слабостью) в конечностях противоположной стороны (часто сопровождает неполное сужение внутренней сонной артерии).
Особенности гипертонических церебральных кризов:
- главными проявлениями являются общемозговые симптомы;
- очаговые признаки возникают редко и слабо выражены.
Пациент жалуется на:
- резкую головную боль, чаще в затылке, висках или темени;
- состояние оглушенности, шум в голове, головокружение;
- тошноту, рвоту.
Окружающие отмечают:
- временную спутанность сознания;
- возбужденное состояние;
- иногда - кратковременный приступ с потерей сознания, судорогами.
Преходящие нарушения не сопровождаются какими-либо отклонениями при компьютерной и магниторезонансной томографии, поскольку органических изменений не имеют.
Признаки мозгового инсульта
Ишемический инсульт означает возникновение необратимых изменений в клетках мозга. В клинике неврологи выделяют периоды заболевания:
- острейший - продолжается от начала проявлений в течение 2–5 суток;
- острый - длится до 21 суток;
- раннего восстановления - до полугода после ликвидации острых симптомов;
- позднего восстановления - занимает от полугода до двух лет;
- последствий и остаточных явлений - свыше двух лет.
Некоторые врачи продолжают выделять малые формы инсульта или очаговые. Они развиваются внезапно, симптоматика не отличается от церебральных кризов, но длится до трех недель, затем полностью исчезает. Диагноз также ретроспективный. При обследовании никаких органических отклонений не обнаруживают.
Ишемия мозга, кроме общих симптомов (головных болей, тошноты, рвоты, головокружения), проявляется локальными. Их характер зависит от артерии, которая «выключена» из кровоснабжения, состояния коллатералей, доминантного полушария головного мозга у пациента.
Рассмотрим зональные признаки закупорки мозговых и экстракраниальных артерий.
При поражении внутренней сонной артерии:
- нарушается зрение на стороне закупорки сосуда;
- изменяется чувствительность кожи на конечностях, лице противоположной стороны тела;
- в этой же области наблюдается паралич или парез мышц;
- возможно исчезновение функции речи;
- невозможность осознавать свое заболевание (если очаг в теменной и затылочной доле коры);
- потеря ориентации в частях собственного тела;
- выпадение полей зрения.
Сужение позвоночной артерии на уровне шеи вызывает:
- понижение слуха;
- нистагм зрачков (подергивание при отклонении в сторону);
- двоение в глазах.
Если сужение произошло на месте слияния с базиллярной артерией , то клинические симптомы более тяжелые, поскольку преобладает поражение мозжечка:
- невозможность двигаться;
- нарушенная жестикуляция;
- скандированная речь;
- нарушение совместных движений туловища и конечностей.
Возможности развития компенсаторного коллатерального кровообращения гораздо выше при нарушенной проходимости внечерепных сосудов, поскольку имеются связующие артерии для поступления крови с другой стороны тела.
Если недостаточен кровоток в базиллярной артерии, возникают проявления зрительных и стволовых расстройств (нарушение дыхания и артериального давления).
При поражении передней мозговой артерии:
- гемипарез противоположной стороны туловища (односторонняя потеря чувствительности и движений) чаще в ноге;
- замедленность движений;
- повышение тонуса мышц-сгибателей;
- потеря речи;
- невозможность стоять и ходить.

Закупорка средней мозговой артерии характеризуется симптомами в зависимости от поражения глубоких ветвей (питают подкорковые узлы) или длинных (подходят к коре больших полушарий)
Нарушение проходимости в средней мозговой артерии:
- при полной закупорке основного ствола возникает глубокая кома;
- отсутствие чувствительности и движений в половине тела;
- невозможность фиксировать взгляд на предмете;
- выпадение полей зрения;
- потеря речи;
- отсутствие возможности отличить левую сторону от правой.
Нарушение проходимости задней мозговой артерии вызывает:
- слепоту на один или оба глаза;
- двоение в глазах;
- парез взора;
- припадки судорог;
- крупный тремор;
- нарушенное глотание;
- паралич с одной или обеих сторон;
- нарушение дыхания и давления;
- мозговую кому.
При закупорке зрительно-коленчатой артерии появляются:
- потеря чувствительности в противоположной стороне тела, лице;
- тяжелые болезненные ощущения при дотрагивании до кожи;
- невозможность локализовать раздражитель;
- извращенные восприятия света, стука;
- синдром «таламической руки» - согнуты плечо и предплечье, пальцы разогнуты в конечных фалангах и согнуты у основания.
Нарушенное кровообращение в зоне зрительного бугра, таламуса вызывают:
- размашистые движения;
- крупный тремор;
- потерю координации;
- нарушенную чувствительность в половине тела;
- потливость;
- ранние пролежни.
Сочетание поражения нескольких ветвей вызывает сложные синдромы потери чувствительности, ложных ощущений в конечностях. Возможности диагностики ишемических изменений зависят прежде всего от знания врачом-неврологом клинических проявлений сосудистых нарушений.
В каких случаях могут заподозрить ОНМК?
Приведенные выше клинические формы и проявления требуют внимательного обследования иногда не одного, а группы врачей разных специальностей.
Нарушение мозгового кровообращения очень вероятно, если у пациента обнаруживаются следующие изменения:
- внезапная потеря чувствительности, слабость в конечностях, на лице, особенно односторонняя;
- острое падение зрения, возникновение слепоты (на один глаз или оба);
- затруднение в произношении, понимании слов и фраз, составлении предложений;
- головокружение, утрата равновесия, нарушение координации движений;
- спутанность сознания;
- отсутствие движений в конечностях;
- интенсивная головная боль.
Дополнительное обследование позволяет установить точную причину патологии, уровень и локализацию поражения сосуда.
Цель диагностики
Диагностика важна для выбора метода лечения. Для этого необходимо:
- подтвердить диагноз ОНМК и его форму;
- выявить структурные изменения в мозговой ткани, зону очага, пораженный сосуд;
- четко отличить ишемическую и геморрагическую формы инсульта;
- на основе патогенеза установить тип ишемии для начала специфической терапии в первые 3–6, чтобы попасть в «терапевтическое окно»;
- провести оценку показаний и противопоказаний к медикаментозному тромболизису.
Практически важно использовать методы диагностики в экстренном порядке. Но не во всех стационарах имеется достаточно медицинской техники для круглосуточной работы. Применение эхоэнцефалоскопии и исследования спинномозговой жидкости дают до 20% ошибок и не могут использоваться для решения вопроса о тромболизисе. В диагностике должны использоваться наиболее достоверные методы.

Очаги размягчения на МРТ позволяют провести дифференциальную диагностику геморрагического и ишемического инсультов
Компьютерная и магниторезонансная томография позволяет:
- отличить инсульт от объемных процессов в мозге (опухоли, аневризмы);
- точно установить размеры и локализацию патологического очага;
- определить степень отека, нарушения структуры желудочков мозга;
- выявить внечерепные локализации стеноза;
- диагностировать заболевания сосудов, способствующие стенозированию (артерииты, аневризму, дисплазии, тромбозы вен).
Компьютерная томография более доступна, имеет преимущества при исследовании костных структур. А магниторезонансная томография лучше диагностирует изменения паренхимы мозговых тканей, размер отека.
Эхоэнцефалоскопия может выявить только признаки смещения срединных структур при массивной опухоли или кровоизлиянии.
Спинномозговая жидкость редко дает при ишемии небольшой лимфоцитоз с повышением белка. Чаще без изменений. Если у пациента произошло кровоизлияние, то возможно появление примеси крови. А при менингите - воспалительных элементов.
Ультразвуковое исследование сосудов - метод допплерографии артерий шеи указывает на:
- развитие раннего атеросклероза;
- стенозирование внечерепных сосудов;
- достаточность коллатеральных связей;
- наличие и перемещение эмбола.
При дуплексной сонографии можно определить состояние атеросклеротической бляшки и стенок артерий.
Церебральная ангиография проводится при наличии технических возможностей по экстренным показаниям. Обычно более чувствительным метод считают в определении аневризм и очагов субарахноидального кровоизлияния. Позволяет уточнить диагноз патологии, выявленной на томографии.
УЗИ сердца проводят для выявления кардиоэмболической ишемии при сердечных заболеваниях.
В обязательном порядке необходимо исследование свертываемости крови: гематокрита, вязкости, протромбинового времени, уровня агрегации тромбоцитов и эритроцитов, фибриногена.
Алгоритм обследования
Алгоритм обследования при подозрении на ОНМК проходит по следующему плану:
- осмотр специалиста в первые 30-60 минут после поступления пациента в стационар, обследование неврологического статуса, выяснение анамнеза;
- забор крови и исследование ее свертываемости, глюкозы, электролитов, ферментов на инфаркт миокарда, уровня гипоксии;
- при отсутствии возможности проведения МРТ и КТ сделать УЗИ мозга;
- спинномозговая пункция для исключения кровоизлияния.
Лечение
Наиболее важное значение в лечении ишемии мозга принадлежит экстренности и интенсивности в первые часы поступления. 6 часов от начала клинических проявлений называют «терапевтическим окном». Это время наиболее результативного применения методики тромболизиса для растворения тромба в сосуде и восстановления нарушенных функций.
Независимо от вида и формы ОНМК в стационаре проводятся:
- повышенная оксигенация (наполнение кислородом) легких и нормализация функции дыхания (при необходимости путем перевода и ИВЛ);
- коррекция нарушенного кровообращения (ритма сердца, давления);
- нормализация электролитного состава, кислотно-щелочного равновесия;
- снижение отека мозга путем введения мочегонных, магнезии;
- купирование возбуждения, судорожных припадков специальными нейролептическими препаратами.
Для питания больного назначают полужидкий стол, при невозможности глотания рассчитывают парентеральную терапию. Больному обеспечивают постоянный уход, профилактику пролежней, массаж и пассивную гимнастику.

Реабилитация начинается с первых дней
Это позволяет избавиться от негативных последствий в виде:
- мышечных контрактур;
- застойного воспаления легких;
- ДВС-синдрома;
- тромбоэмболии легочной артерии;
- поражения желудка и кишечника.
Тромболизис является специфической терапией ОНМК по ишемическому типу. Метод позволяет сохранить жизнеспособность нейронов вокруг зоны некроза, возвращение к жизни всех ослабленных клеток.
Введение антикоагулянтов начинается с производных Гепарина (в первые 3–4 суток). Противопоказаны препараты этой группы при:
- высоком артериальном давлении;
- язвенной болезни;
- диабетической ретинопатии;
- кровоточивости;
- невозможности организации регулярного контроля за свертываемостью крови.
Через 10 дней переходят на непрямые антикоагулянты.
К препаратам, улучшающим метаболизм в нейронах, относят Глицин, Кортексин, Церебролизин, Мексидол. Хотя они не значатся как эффективные в базе доказательной медицины, назначение приводит к улучшению состояния.

Декомпрессионная трепанация черепа проводится в случае нарастающего отека в области ствола мозга
Больным могут понадобиться симптоматические средства лечения в зависимости от конкретных проявлений: противосудорожные, успокаивающие, обезболивающие.
Для предупреждения инфицирования почек и пневмонии назначаются антибактериальные средства.
Прогноз
Данные о прогнозе имеются только по ишемическому инфаркту, другие изменения представляют собой предшественников, указывающих на повышенный риск инсульта.
Максимально опасный показатель летального исхода имеют атеротромботический и кардиоэмболический типы ишемии: в течение первого месяца болезни погибают от 15 до 25% пациентов. Лакунарный инсульт заканчивается смертельно только для 2-х % больных. Наиболее распространенные причины гибели:
- в первые 7 дней - отек мозга со сдавлением жизненных центров;
- до 40% от всех летальных случаев приходится на первый месяц;
- через 2 недели - тромбоэмболия легочной артерии, застойная пневмония, сердечная патология.
Сроки выживаемости пациентов:
- 1 год - до 70%;
- 5 лет - 50%;
- 10 лет - 25%.
После этого срока умирают по 16% за год.

Только 15% пациентов возвращаются к труду
Наличие признаков инвалидности имеют:
- через месяц - до 70% пациентов;
- спустя полгода - 40%;
- ко второму году - 30%.
Больше всего темп восстановления заметен в первые три месяца по увеличению объема движений, при этом функции ног возвращаются быстрее, чем рук. Остающаяся неподвижность в руках спустя месяц является неблагоприятным признаком. Речь восстанавливается спустя годы.
Процесс реабилитации наиболее результативен при волевых усилиях больного, поддержке близких людей. Осложняющими факторами служат пожилой возраст, заболевания сердца. Обращение к врачу в фазу обратимых изменений поможет избежать серьезных последствий.
При венозной дисциркуляции нарушается отток венозной крови. Из-за него возникает застой крови и связанные с этим нарушения работы органа, который пострадал от заболевания.
Сам термин «дисциркуляция» означает расстройство кровообращения.
Наиболее часто в медицинской практике встречается венозная дисциркуляция головного мозга. Среди других нарушений кровообращения в головном мозге выделяют дисциркуляцию в ВББ (вертебробазилярном бассейне), дисциркуляцию в каротидном синусе, в Виллизиевом круге. Эти 3 составляющих системы кровообращения мозга состоят из артерий. А в этой статье речь пойдет о нарушении кровообращения в венах головы и шеи, что приводит к расстройствам головного мозга, связанным с застоем крови.
Это очень опасное явление, так как с годами оно прогрессирует и может привести к инсульту или дисциркуляторной энцефалопатии (поражению головного мозга из-за недостатка кровообращения) тяжелой степени. В обоих случаях пациент по сути становится инвалидом.
Проблемой венозной дисциркуляции головного мозга занимается врач-невролог.
Чтобы избавиться от патологии, нужно будет устранить ее причину (основное заболевание). Однако повернуть вспять изменения, произошедшие в мозге, практически нереально. Поэтому главная задача врачей – не допустить прогрессирования заболевания и его перехода на последнюю стадию. Лечение поможет вам избавиться от не дающих полноценно жить симптомов и значительно продлить вашу трудоспособность.
Расположение вен на голове и шее человека. Нарушение циркуляции данных вен несет большую опасность для здоровья
Причины венозной дисциркуляции
Фактором, провоцирующим недостаточный отток венозной крови, может стать:
- Сердечная недостаточность (она возникает из-за атеросклероза коронарных артерий, врожденный и приобретенных пороков сердца, аритмий, неправильного образа жизни).
- Гипертоническая болезнь – из-за хронически повышенного давления кровь не может полноценно циркулировать по суженным сосудам.
- Гипотоническая болезнь – в связи с постоянно пониженным давлением кровообращение замедляется.
- Остеохондроз шейного отдела позвоночника. Формирующиеся при этом заболевании остеофиты или выпадающие межпозвонковые диски могут пережимать крупные сосуды, идущие от головного мозга, что провоцирует нарушение оттока венозной крови.
- Церебральный атеросклероз. Это заболевание, при котором сосуды мозга засоряются холестериновыми бляшками, что делает невозможным полноценное кровообращение.
- Эндокринные заболевания: гипертиреоз, гипотиреоз, диабет и другие. Гормональные расстройства часто дают осложнения на сосуды: повышают или понижают давление, способствуют воспалительным процессам в артериях и венах.
- Зоб. Сильно разросшаяся щитовидная железа может зажимать внутреннюю яремную вену.
- Закрытая черепно-мозговая травма. При отсутствии адекватного лечения изменяется тонус сосудов головного мозга, что приводит к расстройствам кровообращения.
- Опухоли шеи. Они сдавливают вены, по которым кровь отходит от головного мозга.
- Тромбоз вен. Тромб закупоривает сосуд, и кровь не может нормально проходить по нему.
- Опухоли головного мозга. При этом сдавливаются вены, находящиеся непосредственно в головном мозге.
- Артериовенозные мальформации. Это патология, при которой присутствуют патологические сосуды, соединяющие между собой артерии и вены. Это провоцирует смешение артериальной и венозной крови и нарушает венозный отток.
При увеличении щитовидной железы (зоб) возможно развитие венозной дисциркуляции из-за зажатия ближайших вен
Три стадии патологии
Венозная дисциркуляция развивается в 3 стадии:
- Первая – симптомы не проявляются.
- Вторая – признаки присутствуют, однако они, хоть и ухудшают качество жизни, но не исключают трудоспособность и способность к самообслуживанию.
- Третья – симптомы настолько сильны, что провоцируют тяжелые осложнения в головном мозге и во всем организме. Больной уже не может работать. Со временем – не может самостоятельно себя обслуживать, ему требуется постоянный уход со стороны других людей.
Заболевание коварно тем, что не проявляется на первой стадии, а когда симптомы начинают давать о себе знать – изменения уже порой необратимые. И на второй стадии можно уже только предотвратить переход заболевания в третью – самую тяжелую фазу. Можно также полностью облегчить беспокоящие симптомы, но на 100 процентов избавиться от патологических изменений, произошедших в головном мозге, уже вряд ли получится.
Характерные симптомы
Признаки венозной дисциркуляции начинают проявляться на 2 стадии.
Ближе к третьей стадии к перечисленным признакам добавляются:
- Расстройства координации, памяти, речи, мышления, психики.
- У больного нарушается походка, он не может выполнить точные движения, например, дотронуться до носа с закрытыми глазами.
- Он становится забывчивым, плаксивым, раздражительным.
- Может начать менее понятно разговаривать.
- Снижаются интеллектуальные способности.
- Также нарастает и частота онемения в конечностях. В итоге это может привести к параличу.
- Могут также развиться эпилептические припадки.
В конечном счете все это приводит к состоянию, схожему с последствиями инсульта. На очень поздней и запущенной стадии венозной дисциркуляции больной становится инвалидом. Также заболевание на третьей стадии может приводить к инсульту, что еще больше усугубит тяжесть состояния пациента.
Диагностика
Заболевание можно выявить с помощью трех процедур:
- Допплеровское сканирование сосудов головы и шеи.
- Флебография головного мозга (обследование вен).
- МРТ головного мозга.
Методы лечения
- В первую очередь врачи постараются избавить вас от основного заболевания.
Для этого могут назначать различные препараты (ингибиторы АПФ при гипертонии, гликозиды при сердечной недостаточности и т. п.) или проводить операцию (например, по удалению сдавливающей вену опухоли).
Профилактика
Чтобы предотвратить нарушения кровообращения в головном мозге:
- Избавьтесь от вредных привычек.
- Избегайте стрессов, перенапряжений, сверхурочной работы.
- Питайтесь правильно.
- Не подвергайте организм чрезмерным физическим нагрузкам, но и не ведите сидячий образ жизни.
- Вовремя пролечивайте хронические заболевания, особенно это касается шейного остеохондроза, которому часто люди не придают должного значения. Если болит шея – сразу же идите к невропатологу.
- Следите за артериальным давлением, особенно если вам уже за 40. Приобретите автоматический электронный тонометр и измеряйте АД 2 раза в день. Это отнимет от силы 5 минут в день, но таким образом вы исключите у себя гипертоническую и гипотоническую болезни. Если же вы заметили, что показатель давления изменяется, срочно идите к терапевту, а потом – к кардиологу.
- Раз в полгода-год проходите профилактическое обследование у терапевта, кардиолога, невролога.
Прогноз
Если симптомы патологии венозной дисциркуляции уже ярко выражены, прогноз не очень благоприятный. Есть высокая вероятность того, что заболевание будет прогрессировать дальше. Также повышен риск инсульта.
Однако при соблюдении всех рекомендаций врача касательно лечения основного заболевания и симптоматической терапии венозной дисциркуляции головного мозга можно практически полностью избавиться от неприятных проявлений и отсрочить прогрессирование болезни до глубокой старости.
Если же выявить болезнь на ранней стадии, когда она еще протекает скрыто (именно для этого и нужны профилактические ежегодные посещения невролога), то можно не допустить даже появления первых симптомов.
Лечение сердца и сосудов © 2016 | Карта сайта | Контакты | Политика по персональным данным | Пользовательское соглашение | При цитировании документа ссылка на сайт с указанием источника обязательна.
Вбб что это такое
Одной из частых причин возникновения головокружения является недостаточность мозгового кровообращения в вертебрально-базилярном бассейне (ВББ), которая может протекать в виде хронической ишемии, преходящих нарушений мозгового кровообращения или в виде инсультов.
Патогенез. Основными причинами ишемических изменений при данной патологии являются факторы, ограничивающие приток крови в вертебрально-базилярную систему или же способствующие избыточному оттоку из нее в другие сосудистые бассейны. Патогенез недостаточности мозгового кровообращения в ВББ может охватывать крайне широкий спектр изменений. Наряду с патологией сосудов вертебрально-базиллярной системы (стенозы и окклюзии) вследствие атеросклероза, большое значение имеют экстравазальные факторы. Например, возможен тромбоз позвоночной артерии, обусловленный диссекцией артерии при хлыстовой или иной травме шеи, неадекватных мануальных манипуляциях на шейном отделе позвоночника.
К числу других причин относятся также патологические извитости, врожденные нарушения развития в виде гипо- и аплазии позвоночной артерии, аномалия Киммерли. При наличии последней при повороте головы происходят перегиб и компрессия позвоночной артерии с ее возможной травматизацией
Также значимое влияние на кровоток в вертебрально-базилярном бассейне могут оказывать такие патологические состояния, как аномалия Клиппеля-Фейля-Шпренгеля, незаращение задней дужки атланта, седловидная гиперплазия боковых масс атланта, недоразвитие суставных отростков шейных позвонков, шейные ребра, “steal”-синдром (подключично-позвоночное обкрадывание) и ряд других. Кроме того, часто возникает закупорка сосудов тромбом, сформировавшимся и мигрировавшим в бассейн позвоночной или базилярной артерии из полости сердца.
Необходимо, однако, отметить, что большинство из перечисленных факторов значимы именно для острой сосудистой катастрофы, манифестирующей головокружением, – преходящих нарушений мозгового кровообращения или инсультов. Системного головокружения (т.е., когда у человека возникает ощущение падения, перемещения в пространстве, что сопровождается тошнотой и рвотой) при хронической недостаточности мозгового кровообращения не бывает никогда, а под несистемным чаще всего маскируется тревога, депрессия, ортостатическая гипотензия, метаболические расстройства (гипо-, гипергликемия), лекарственное головокружение, нарушения внимания, зрения и пр., которые требуют адекватной диагностики и лечения.
Клинические проявления. Ядром клинической картины при преходящих нарушениях мозгового кровообращения в вертебрально-базилярном бассейне являются эпизоды головокружения, часто сопровождающиеся тошнотой, рвотой, неустойчивостью при ходьбе и стоянии, шумом, ощущением заложенности в ушах, вегетативными расстройствами в виде профузного пота, тахикардии, побледнения или же наоборот покраснения кожи лица, длительностью от нескольких минут до нескольких часов. Также могут наблюдаться нарушения слуха (преимущественно снижение) и зрения («мушки» перед глазами, «затуманивание зрения», “нечеткость картины”). Крайне драматичными для больных являются внезапные падения без потери сознания («дроп-атаки», синдром Унтерхарншайдта), представляющие собой острое нарушение кровообращения в ретикулярной формации ствола мозга и возникающие обычно при резких поворотах или запрокидывании головы.
Инсульты в вертебрально-базилярном бассейне характеризуются быстрым началом (от появления первых симптомов до их максимального развития проходит не более 5 мин, обычно менее 2 мин), а также следующей неврологической симптоматикой:
- двигательные нарушения: слабость, неловкость движений или паралич конечностей;
- расстройства чувствительности: потеря чувствительности или парестезии конечностей и лица;
- нарушение зрения в виде двоения, выпадения полей зрения;
- нарушение равновесия, неустойчивость
- нарушение глотания и четкости речи.
Особой формой острого нарушения мозгового кровообращения в ВББ является инсульт “лучника” (bowhunter’s stroke), связанный с механической компрессией позвоночной артерии на уровне шейного отдела позвоночника при крайнем повороте головы в сторону.
Механическая компрессия позвоночной артерии на уровне шейного отдела позвоночника, лежащая в основе развития инсульта “лучника”.
Механизм развития такого инсульта объясняется натяжением артерии при повороте головы, сопровождающимся надрывом интимы сосуда (диссекцией) особенно у больных с патологическими изменениями артерий.
Диагностика. При диагностике недостаточности мозгового кровообращения в ВББ необходимо учитывать, что симптомы заболевания зачастую неспецифичны и могут быть следствием другой неврологической или иной патологии, что требует тщательного сбора жалоб пациента, изучения анамнеза заболевания, физикального и инструментального обследований для выявления главной причины его развития. Ведущую роль в диагностике клинически значимых изменений кровотока в вертебрально-базилярном бассейне в настоящее время играют нейровизуализационные методы исследования головного мозга (МРТ и КТ), а также ультразвуковая допплерография и дуплексное сканирование с ЦДК, позволяющие неинвазивно и сравнительно дешево оценить структуру и проходимость сосудистого русла.
Важно отметить, что дифференциальная диагностика между головокружением, вызванным поражением мозжечка и/или ствола головного мозга (центрального) и возникающим при нарушении функции вестибулярного аппарата или вестибулярного нерва (периферического), не всегда проста. С одной стороны очень часто за инсульт принимаются такие состояния как доброкачественное пароксизмальное позиционное головокружение, в то же самое время иногда пациенты с острой сосудистой недостаточностью в ВББ ошибочно проходят лечение по поводу “шейного остеохондроза c вестибулопатическим синдромом” у мануальных терапевтов и остеопатов с развитием соответствующих осложнений.
Лечение. В случае остро возникшего неврологического дефицита (альтернирующих синдромов, мозжечковой недостаточности, «негативных» скотом и т. д.) пациент должен быть в экстренном порядке госпитализирован в региональный сосудистый центр или неврологическое отделение для исключения инсульта в ВББ. При его подтверждении лечение производится согласно актуальным в настоящее время руководствам и рекомендациям.
При головокружении на фоне хронической недостаточности мозгового кровообращения в ВББ основное внимание уделяется препаратам, улучшающим кровообращение головного мозга за счет вазодилатирующего и реопозитивного действия (винпоцетин, циннаризин, бетагистин и др.). Большое значение имеет адекватная коррекция артериального давления, профилактика тромбообразования при различных нарушениях сердечного ритма.
Additional information
Новости
У нас появился новый раздел сайта. Надеемся, что он станет для вас надежным помощником.
Мультимедиа
Контакты
г. Санкт-Петербург, ул. Академика Лебедева, д. 37, корп. 2
ОНМК в ВББ: причины, симптомы, реабилитация
Инсульты в ВББ занимают второе место по частоте случаев ишемических инсультов (20% случаев)
Причины ОНМК в ВББ
Вертебро-базилярная недостаточность или инсульт могут быть вызваны целым рядом причин, в том числе тромбоэмболия или кровоизлияние (вторичное, на фоне аневризмы или травмы). В общем, инсульт происходит из-за эпизода ишемии (80-85% пациентов), кровоизлияния (15-20% больных).
Ряд факторов риска инсульта приведен ниже:
- Преклонный возраст
- Семейный анамнез
- Повышенное кровяное давление
- Ишемическая болезнь сердца
- Сахарный диабет
- Курение сигарет
- Болезни сердца
- Ожирение
- Гиподинамия
- Алкоголизм
Начало и продолжительность симптомов позвоночной инсульта зависит, в значительной степени, по этиологии. У больных с тромбозом основной артерии обычно имеют нарастания и убывания группы симптомов, целых 50% пациентов, испытывают транзиторные ишемические атаки (ТИА) в течение нескольких дней до нескольких недель до начала окклюзии.
В противоположность этому, эмболии внезапные, без продромальной стадии, с острым и драматическим представлением.
Распространенные симптомы, связанные с вертебро-базилярным инсультом
- Головокружение
- Тошнота и рвота
- Головная боль
- Снижение уровня сознания
- Аномальные глазодвигательные признаки (например, нистагм, диплопия, изменения зрачков)
- Ипсилатеральная слабость мышц, иннервируемых черепными нервами: дизартрия, дисфагия, дисфония, слабость мышц лица и языка.
- Потеря чувствительности в лице и волосистой части головы
- Атаксия
- Контралатеральный гемипарез, тетрапарез
- Утрата болевой и температурной чувствительности
- недержание мочи
- выпаление полей зрения
- нейропатическая боль
- гипергидроз в лице и конечностях
Особенности симптомов ОНМК в ВББ при эмболическом варианте
- быстрое начало – от появления первых симптомов до их максимального развития не более 5 мин
- двигательные нарушения: слабость, неловкость движений или паралич конечностей любой комбинации, вплоть до тетраплегии;
- расстройства чувствительности: потеря чувствительности ИЛИ парестезия конечностей в любой комбинации или распространяющая на обе половины лица или рта;
- гомонимная гемианопсия, или корковая слепота;
- расстройства координации движений нарушение равновесия, неустойчивость;
- системное и несистемное головокружение в сочетании с двоением в глазах, нарушениями глотания и дизартрией.
Симптомы, которые тоже могут наблюдаться у пациентов
- синдром Горнера
- нистагм (особенно вертикальный)
- редко нарушения слуха.
Головокружение, атаксия и зрительные расстройства образуют характерную для этой
патологии триаду указывающую на ишемию мозгового ствола, мозжечка и затылочных долей мозга.
Иногда типичный синдром сосудистого поражения в ВББ может сочетаться с нарушением высших мозговых функций, например с афазией, агнозией, острой дезориентацией.
Альтернирующие синдромы с четко локализованными очагами в пределах ВББ, например синдромы Вебера, Мийяра-Гублера, Валленберга-Захарченко редко встречаются в чистом виде.
Особой формой острого нарушения мозгового кровообращения
в ВББ является инсульт «лучника» связанный с механической компрессией позвоночной артерии на уровне С1-С2 при крайнем повороте головы.в сторону
В настоящее время механизм такого инсульта объясняют натяжением артерии на уровне С1-С2 при повороте головы, сопровождающимся надрывом интимы сосуда, особенно у больны«, с патологическими изменениями артерий. В случае компрессии доминантной ПА отсутствие достаточной компенсации кровотока в ВББ. вследствие гипоплазии противоположной позвоночной артерии или ее стеноза а также несостоятельность задних соединительных артерий является фактором, способствующим развитию инсульта «лучника». Одним из предрасполагающие факторов данной патологии является наличие у пациентов аномалии Киммерли – дополнительной костной дужки-полукольца, которое может сдавливать позвоночные артерии над дугой первого шейного позвонка.
ОНМК в ВББ неотложное состояние, требующее госпитализации в специализированное сосудистое неврологическое отделение, лечение ишемического инсульта в ВББ происходит в условиях стационара в ряде случаев нейрореанимациооного отделения.
Реабилитация после инсульта в вертебро-базилярном бассейне
Реабилитация после инсульта играет решающую роль в восстановлении функций мозга. Врачи и медсестры играют решающую роль по реабилитации.
медсестры часто являются первыми, чтобы предложить инициирование услуг терапии, потому что они имеют самое широкое участие с пациентом. До начала обсуждения конкретных дисциплин терапии, решения вопросов, кормящих в уходе за пациентами с вертебробазилярного инсульта.
могут быть различны в зависимости от симптомов и от тяжести повреждения головного мозга. Начальное вмешательство включает в себя уход за больными поддержание целостности кожи, регуляция функции кишечника и мочевого пузыря, поддержание питания, а также обеспечение безопасности пациента от травм.
Другие важные вопросы в согласовании с лечащим врачом включают восстановление функции глотания самообслуживания. У некоторых больных, тяжесть неврологического дефицита делает невозможным вставание, тем не менее, пациенты должны быть активизированы включая активное участие их в физической реабилитации (лечебной физкультуре) и профессиональной терапии.
Позиционирование в постели и в кресле обеспечивает комфорт пациента и предотвращает осложнения от пролежней. Если верхняя конечность вялая или паретичная, правильная поза имеет решающее значение для предотвращения подвывиха плеча и боли в ней.
Средний медицинский персонал должен обучить членов семьи в уходе за лицом, перенесшим инсульт. Члены семьи пациента могут быть не знакомы с инсультом и его последствиями. Обучение преследует цель сделать пациента и членов его семьи информированными о важности продолжения реабилитации и профилактики повторных эпизодов, о соответствующих мерах предосторожности, и продолжения терапии после выписки домой.
Некоторые пациенты имеют колеблющиеся признаки и симптомы, которые часто связаны с позиции. Из-за этой возможности, необходимые меры предосторожности с мероприятиями, которые могут быть приняты до тех пор, пока симптомы стабилизировались.
Специалист по лечебной физкультуре несет ответственность за корректировку грубых моторных навыков, таких, как ходьба, сохранение равновесия тела, способность перемещаться и менять позу в пределах кровати или инвалидной коляски.
Врач ЛФК также разрабатывает программу упражнений и инструктирует пациента с целью общего укрепления и увеличения движений. Обучение членов семьи пациента и в использовании низших протезирования конечностей могут быть необходимы для обеспечения функциональной мобильности. Показана так же вестибулярная гимнастика.
Поиск:
Рубрики
Философия блога о здоровой пище
Понятно, что вы всегда очень заняты. Однако, читая блог о здоровой пище вы поймете как легче правильно и качественно питатья питаться, чтобы сохранить и преумножить ваше здоровье. Мы живем в противоречивое время, с одной стороны сталкиваемся с большим выбором продуктов (большим чем когда-либо), с другой стороны с сложностью выбора: кому верить? какая пища не навредит? На диета-и-лечение.рф вы найдете точную и объективную информацию о здоровом питании. Блог дает вам простые ответы на важные вопросы о еде и о здоровой пище.
Наша рубрика диетические блюда богата рецептами вкусных диетических блюд с доступными ингредиентами и простым приготовлением. Статьи раздела о здоровом пище содержат точную информацию о еде и её влиянии на здоровье, на которую вы можете положиться. Другие разделы сайта расскажут о диетах при различных заболеваниях, предложат меню и простые рецепты при диабете, гепатитах, подагре.
Почему диета-и-лечение.рф можно доверять?
Все, о чем написано, основывается на научных данных, а также написано специалистами. Статьи о питании, похудении и лечебных диетах содержат непредвзятую, объективную информацию. Блог о здоровой пище не спонсируется какой либо коммерческой структурой или организацией.
Дисциркуляторная энцефалопатия преимущественно в вбб
Не ври #8212; Не проси
Недостаточность мозгового кровообращения в вертебрально-базилярном бассейне #8212; Центр по лечению боли Военно-медицинской академии им
В связи с этим мера профилактики развития хронической недостаточности мозгового кровообращения и её прогрессирования - адекватное лечение основного фонового заболевания или заболеваний. В последние годы рассматривают 2 основных патогенетических варианта хронической недостаточности мозгового кровообращения. Большую роль в развитии хронической недостаточности мозгового кровообращения в последнее время отводят венозной патологии, не только интра-, но и экстракраниальной.
Патогенез недостаточности мозгового кровообращения в ВББ может охватывать крайне широкий спектр изменений. Наряду с патологией сосудов вертебрально-базиллярной системы (стенозы и окклюзии) вследствие атеросклероза, большое значение имеют экстравазальные факторы. К числу других причин относятся также патологические извитости, врожденные нарушения развития в виде гипо- и аплазии позвоночной артерии, аномалия Киммерли.
Механическая компрессия позвоночной артерии на уровне шейного отдела позвоночника, лежащая в основе развития инсульта “лучника”. Лечение вертебро-базиллярной недостаточности - одни из услуг, которую предлагает многопрофильная клиника Доктор. Здесь Вы узнаете, что такое вертебро-базиллярная недостаточность, как проходит лечение, стоимость процедуры.
Причем, некоторые из них, кратковременные и преходящие, выявляются только в период приступа, а другие, длительные, могут оставаться и после приступа нарушения кровообращения. В ВББ могут происходить как транзиторные ишемические атаки (ТИА), так и ишемические инсульты и микроинсульты.
При таких поражениях часто головокружение сочетается с шумом в ушах или снижением слуха, носит приступообразный характер, длится несколько секунд. Такое головокружение можно отнести к доброкачественным и быстро корректирующимся состояниям.
Основные симптомы нарушения кровообращения в ВББ:
Определённую роль в формировании хронической ишемии мозга могут играть компрессии сосудов, как артериальных, так и венозных. Неблагоприятно на мозговой кровоток влияет низкое АД, особенно у пожилых людей. У этой группы больных может развиваться поражение мелких артерий головы, связанное с сенильным артериосклерозом. Весьма часто хроническую недостаточность мозгового кровообращения выявляют у больных сахарным диабетом, у них развиваются не только микро-, но макроангиопатии различной локализации.
При наличии основных факторов развития хронической недостаточности мозгового кровообращения всё остальное многообразие причин данной патологии можно трактовать как дополнительные причины.
Мозговой кровоток зависит от перфузионного давления (разницы между системным АД и венозным давлением на уровне субарахноидального пространства) и сопротивления мозговых сосудов. Адекватная перфузия мозга поддерживается при этом повышением сосудистого сопротивления, что в свою очередь приводит к увеличению нагрузки на сердце.
Клиника (проявления и симптомы):
Тяжёлые гипертонические кризы - всегда срыв ауторегуля-ции с развитием острой гипертонической энцефалопатии, всякий раз усугубляющей явления хронической недостаточности мозгового кровообращения. Но мозговой кровоток зависит не только от выраженности стеноза, но и от состояния коллатерального кровообращения, способности мозговых сосудов изменять свой диаметр.
Однако даже при гемодинамически незначимом стенозе будет практически обязательно развиваться хроническая недостаточность мозгового кровообращения. При поражении магистральных артерий головы мозговой кровоток становится очень зависимым от системных гемодинамических процессов. В их основу положены морфологические признаки - характер повреждения и преимущественная локализация. При этом даже незначительное снижение АД может приводить к ишемии в концевых зонах смежного кровоснабжения.
Однако на ультраструктурном уровне вокруг некротизированных клеток могут сохраняться клетки с апоптозоподобными реакциями, запущенными в остром периоде инсульта.
Каждая позвоночная артерия(всего их две, правая и левая) условно делится на 4 сегмента:
Прогрессирование же цереброваскулярной недостаточности становится фактором риска развития повторного инсульта и сосудистых когнитивных расстройств вплоть до деменции. Ядром клинической картины дисциркуляторной энцефалопатии в последнее время признаны когнитивные нарушения, выявляемые уже в I стадии и прогрессивно нарастающие к III стадии. При I стадии вышеуказанные жалобы сочетаются с диффузной микроочаговой неврологической симптоматикой в виде анизорефлексии, недостаточности конвергенции, негрубых рефлексов орального автоматизма.
Раздел сайта по лечению головокружения
В этой стадии могут появляться признаки снижения профессиональной и социальной адаптации. В основе всех синдромов, свойственных дис-циркуляторной энцефалопатии, лежит разобщение связей вследствие диффузного аноксически-ишемического повреждения белого вещества. При вестибуломозжечковом (или вестибулоатактическом) синдроме субъективные жалобы на головокружение и неустойчивость при ходьбе сочетаются с нистагмом и координаторными нарушениями.
Пирамидный синдром при дисциркуляторной энцефалопатии характеризуется высокими сухожильными и положительными патологическими рефлексами, нередко асимметричными. Затруднения при поворотах во время ходьбы проявляются не только топтанием на месте, но и поворачиванием всем корпусом с нарушением сохранения равновесия, что может сопровождаться падением.
Генез этих нарушений сочетанный, обусловленный поражением пирамидных, экстрапирамидных и мозжечковых систем. Для диагностики хронической недостаточности мозгового кровообращения необходимо установить связь между клиническими проявлениями и патологией церебральных сосудов. Атеросклеротические стенозы развиваются обычно в начальных отрезках внутренней сонной артерии и в области бифуркации общей сонной артерии. Основное направление лабораторных исследований - уточнение причин развития хронической недостаточности мозгового кровообращения и её патогенетических механизмов.
Важное место отводят ультразвуковым методам исследования, позволяющим выявлять как нарушения мозгового кровотока, так и структурные изменения сосудистой стенки, которые бывают причиной стенозов.
Считают, что хроническая недостаточность мозгового кровообращения существует у 80% пациентов со стенозирующим поражением магистральных артерий головы. Очевидно, этот показатель может достичь и абсолютной величины, если для выявления признаков хронической ишемии мозга проводить адекватное клинико-инструментальное обследование.
Если в основе хронической недостаточности мозгового кровообращения лежит только артериальная гипертензия, то правомерно употребление термина «гипертоническая энцефалопатия». По мере прогрессирования хронической недостаточности мозгового кровообращения происходит нарастающее снижение защитных саногенетических механизмов, в том числе и антиоксидантных свойств плазмы.
Дисциркуляторная энцефалопатия и ее основные симптомы
Дисциркуляторная энцефалопатия - болезнь, которая сопровождается органическими изменениями нервных тканей. Стоит отметить, что при отсутствии лечения заболевание прогрессирует, ведя к неприятным и опасным последствиям. Именно поэтому так важно вовремя обратиться за помощью к специалисту.
В большинстве случаев заболевание возникает на фоне хронической сосудистой недостаточности в тканях головного мозга. Из-за нарушения кровообращения и, соответственно, дефицита кислорода и питательных веществ наблюдается изменение структур, что ведет к серьезным нарушениям в работе всего организма. Причины сосудистой недостаточности могут быть разными. Чаще всего дисциркуляторная энцефалопатия является результатом атеросклероза (закупорки) сосудов головного мозга. Но к такому же результату могут привести хроническая гипертоническая болезнь, ревматизм и другие проблемы.
Дисциркуляторная энцефалопатия: симптомы
Основные признаки болезни напрямую зависят от стадии ее развития. В современной медицине принято выделять три основных этапа, каждый из которых сопровождается разной симптоматикой:
На первой стадии (стадия компенсации) в основном наблюдаются изменения психического состояния и поведения больного человека. Как правило, в этот период пациенты становятся эмоционально неустойчивыми - они слишком возбудимы, несдержанны и раздражительны. Нередко такое состояние сказывается и на качестве сна, который становится тревожным, в результате чего человек просто не может нормально отдохнуть. Иногда наблюдаются головные боли и головокружения, а также снижение памяти и концентрации.
Вторая стадия сопровождается уже более стойкими органическими изменениями в тканях головного мозга, что не может не отобразиться на состоянии больного. Периодические головные боли становятся постоянными. Исчезает повышенная возбудимость - человек становиться вялым, подавленным, быстро утомляется, плохо спит. По мере развития болезни наблюдаются и другие нарушения, например, исчезают некоторые рефлексы, значительно ухудшается память, снижается слух, появляется тремор в конечностях, а также судорожные припадки.
Дисциркуляторная энцефалопатия на третьей стадии сопровождается более выраженными симптомами, ведь в этот период морфологические изменения мозговых оболочек уже несложно заметить во время томографии. Все вышеперечисленные симптомы остаются, но становятся еще более явными. Кроме того, появляются и другие нарушения, которые зависят от того, какая именно зона мозга была повреждена. Нередко болезнь сопровождается парезом или параличом, наблюдаются нарушения речи и серьезные психические расстройства.
Терапия напрямую зависит от стадии заболевания и присутствующих симптомов. Пациентам, как правило, назначают препараты, улучшающие кровоток, а также те лекарства, которые укрепляют стенки сосудов и устраняют их спазм. В некоторых случаях используют средства, которые регулируют деятельность головного мозга. При повышенной возбудимости показан прием седативных препаратов, в то время как при повышенном артериальном давлении применяются гипотензивные лекарства.
Людям преклонного возраста знакомо такое заболевание, название которому ОНМК — острое нарушение мозгового кровообращения или попросту инсульт. Практически каждый человек старшего возраста испытывал этот недуг на себе. Очень важно разобраться в причинах возникновения инсульта и правильном лечении заболевания.
Что это такое?
Инсульт – клинический симптом, проявляемый резкими сбоями в нормальной работе действующих опций мозга головы, длительность которых составляет более одних суток.
Основными симптомами ОНМК являются:
- Неспособность тела больного совершать движения в нормальном режиме;
- Расстройства органов, отвечающих за чувствительность;
- Нарушения должной работы речевого аппарата;
- Неспособность больного совершать глотательные движения;
- Частая головная боль;
- Потеря сознания.
Непредвиденно появившееся нарушение речевого аппарата, потеря чувствительности тела и проблемы с координацией движения проходят в течение последующих суток. Тогда говорят о транзисторной ишемической атаке. Это не такое опасное заболевание, как инсульт, но также относится к ОНМК.
Если заболевание относится к нарушениям в работе системы кровообращения, то характеризуется как «ОНМК по типу ишемии». В случае, когда специалистом подтверждается кровотечение, то болезнь имеет характеристику «ОНМК по геморрагическому типу».
ОНМК, которое заканчивается инсультом является этапом, когда поступление крови в некоторую часть головного мозга прекращается. Это явление вызвано снижением тонуса стенок артерий мозга и сопровождается расстройством неврологической системы, которое является следствием разрушения части ткани нерва.
ОНМК — код по МКБ-10
В десятой международной классификации болезней ОНМК имеет несколько кодов, которые отличаются друг от друга согласно нарушениям, вызвавшим болезнь.
Предупреждение и терапия этого заболевания рассматриваются на уровне государства, так как ОНМК оканчивается летальным исходом в третьей части случаев. Шестьдесят процентов больных, перенёсших болезнь, оказываются инвалидами, которым не обойтись без социального содействия.

Причины возникновения ОНМК
ОНМК, имеющее отношение к ишемическому типу, развивается в следствии уже имеющихся патологий в организме пациента.
К таким заболеваниям относятся:

ОНМК встречается не только у взрослой категории населения, но и у детей. Это связано с тем, что сосуды детского мозга имеют какие-либо аномалии в своём развитии. Высокий риск развития ОНМК наблюдается у детей, которые имеют врождённый порок сердца.
При возникновении ОНМК полностью выздоравливает только 30% детей. Около пятидесяти процентов имеют неизлечимые нарушения в работе неврологической системы. Двадцать процентов случаев развития острого нарушения кровообращения мозга у детей оканчивается летальным исходом.
В каких случаях можно заподозрить ОНМК?
Диагноз ОНМК ставится в случае, если у больного были обнаружены следующие нарушения в работе организма:
- Резкое отсутствие чувствительности в конечностях;
- Потеря зрения вплоть до слепоты;
- Невозможность распознать речь оппонента;
- Потеря чувства равновесия, проблемы с координацией;
- Очень сильные головные боли;
- Помрачение сознания.
Точный диагноз можно установить только после проведения диагностики.
Стадии инфаркта мозга
ОНМК имеет несколько стадий развития. Рассмотрим каждую из них подробнее.
| Номер стадии | Симптоматика стадии |
|---|---|
| Первая стадия | Возникает недостаток кислорода, который приводит к сбоям в проницаемости плоских клеток, находящихся на поверхности сосудов крови. В результате жидкость и белок из кровяных телец поступают в ткань мозга. Происходит образование отёка; |
| Вторая стадия | На капиллярном уровне артериальное давление продолжает падать, что ведёт к нарушению в работе клеточной мембраны. Также перестают функционировать должным образом нервные рецепторы и электролитные каналы. На этом этапе болезнь можно предотвратить; |
| Третья стадия | Происходят нарушения в работе метаболизма клеток, в тканях скапливается молочная кислота. Возникает синтез энергии, в котором не участвуют молекулы кислорода. Анаэробный режим не позволяет тканям нейронов и астроцитов поддерживать нормальный уровень жизнедеятельности. Эти клетки увеличиваются в объёме, вызывая неисправности в структуре. Клиническая картина представляет собой очаговые признаки неврологического характера. |
Инсульт ишемического плана
ОНМК по этому типу сопровождается полным прекращением доставки потока крови в конкретные участки ткани головного мозга, которые сопровождаются деструкцией клеток мозга и прекращением работы его основных функций.
Причины ишемического инсульта
ОНМК этого плана вызвано затруднением притока крови к любой клетке мозга. В результате нормальная жизнедеятельность головного мозга прекращается. Бляшка, состоящая из холестерина, тоже может стать препятствием для нормального течения крови. Этим вызвано более 80% всех заболеваний.

Группа риска
ОНМК наиболее часто проявляется у категории населения, которые имеют следующие патологии:
- Нарушения сосудов, носящие атеросклеротический характер;
- Резкое увеличение артериального давления;
- Предшествующий инфаркт миокарда обширного характера;
- Растяжение артерии;
- Пороки сердца, имеющие приобретённый или врождённый характер;
- Повышенная густота крови, вызванная диабетом:
- Пониженная скорость кровяного потока, являющаяся следствием недостаточности сердечной системы;
- Избыточная масса тела;
- Ранее перенесённые больным транзисторные ишемические атаки;
- Избыточное потребление продуктов алкогольной и табачной промышленности;
- Достижение шестидесятилетнего возраста;
- Употребления пероральных контрацептивных средств, способствующих возникновению тромбов.
Симптоматика болезни

Неврологи выделяют несколько промежутков развития ишемического инсульта по остроте заболевания:
- Самый острый. Длится до пяти суток;
- Острый. Длительность составляется 21 сутки;
- Восстановление на ранней стадии. С момента устранение острых симптомов занимает полгода;
- Восстановление на позднем этапе. Период реабилитации продолжается в течение двух лет;
- Устранение следов. Более двух лет.
Кроме общей симптоматики для ишемического инсульта мозга характерна локальная симптоматика. Она зависит от зоны, в которой произошло поражение заболеванием.
И так, если поражена , то проявляются следующие симптомы:
- Расстройство зрительной системы в той стороне, где произошла закупорка сосуда;
- Чувствительность конечностей пропадает с противоположной стороны от очага поражения заболеванием;
- В том же участке происходит паралич мышечной ткани;
- Наблюдаются расстройства в работе речевого аппарата;
- Отсутствие возможности осознать свой недуг;
- Проблемы с ориентацией тела;
- Пропажа поля зрения.
При сужении артерии позвоночника заметна другая симптоматика:
- Снижение слуха;
- Подёргивание зрачков при движении в противоположную сторону;
- Предметы двоятся в глазах.
Если поражение случилось на участке совмещения с непарным кровеносным сосудом , то симптоматика проявляется в более тяжёлой форме:

В случае поражения передней артерии мозга:
- Пропажа чувствительности в противоположной стороне, обычно в области ноги;
- Медлительность в движении;
- Увеличение тонуса мышечно-сгибательной ткани;
- Отсутствие речи;
- Больной не может стоять и ходить.
Если сбои препятствуют нормальной проходимости средней артерии мозга:
- Следствием полной закупорки главного ствола является состояние тяжёлой комы;
- В половине тела наблюдается пропажа чувствительности;
- Отказывает двигательный аппарат;
- Отсутствие возможности зафиксировать взгляд на предмете;
- Поля зрения выпадают;
- Наблюдается отказ аппарата речи;
- Пациент не в состоянии отличить правую конечность от противоположной.
При нарушении проходимости задней артерии мозга наблюдается следующая клиническая картина:

Закупорка зрительно-коленчатой артерии сопровождается следующими симптомами:
- Отсутствие тактильных ощущений с противоположной стороны лица и тела;
- Если дотронуться до кожного покрова пациента, то он испытывает сильнейшие болевые ощущения;
- Неправильное восприятие света и стука;
- Предплечья и плечевые суставы согнуты. Также согнуты у основания пальцы.
Поражение на участке зрительного бугра характеризуются следующей симптоматикой:
- Движения больного имеют широкий размах;
- Наблюдается сильный тремор;
- Происходит потеря координации;
- Половина тела теряет чувствительность;
- Характерна сильная потливость;
- Возникают пролежни.
Самый тяжёлый случай ОНМК — процесс прорыва внутримозговой гематомы. Кровоизлияние происходит в ликворные пути, заполняет мозговые желудки кровью. Этот недуг имеет название «тампонада желудочков».
Этот случай ОНМК самый тяжёлый и почти во всех случаях заканчивается летальным исходом. Объяснение этому заключается в беспрепятственном потоке крови в головной мозг пациента.

Лечение ОНМК по ишемическому типу
Указанные выше симптомы могут проявиться неожиданно у родного человека. Очень важно оказать первую доврачебную помощь больному.
После вызова кареты скорой помощи, необходимо облегчить состояние пациента, используя следующие приёмы:
- Больного положить на боковую сторону, дабы рвота беспрепятственно покидала ротовую полость пострадавшего;
- Голову следует слегка приподнять;
- Если есть тонометр, то необходимо измерить артериальное давление. Если замечено резкое увеличение давления до критических значений, то под язык больному нужно поместить препарат для его снижения;
- Обеспечить пациенту необходимо количество свежего воздуха;
- Освободить шею больного от любых сдавливающих вещей.
Лечение в стационаре
После прибытия в медицинское учреждение пострадавшего помещают в палату интенсивной терапии. Далее пациенту назначается специальная диета, в которой делают упор на баланс всех необходимых микроэлементов. Корректировку питания проводят так, чтобы в диете не наблюдалась жирная, острая, солёная пища.
Майонез и прочие приправы также должны быть исключены. Овощи и фрукты ограничивают только в период острой стадии заболевания. Если сознание у больного отсутствует, то поступление пищи осуществляется через медицинский зонд не ранее, чем через двое суток.
После подтверждения ОНМК стационарное лечение продолжается в течение месяца. Последствия после перенесения этого недуга имеют крайне тяжёлую форму.
Сильное снижение силы в мышечной ткани с противоположной стороны головного мозга , участок которого подвергся поражению. Некоторая категория пациентов практически учится заново ходить и выполнять обычные движения;
 . Снижение силы происходит только в области рот, щёк и губ. Пациент не может должным образом принимать пищу и употреблять жидкость;
. Снижение силы происходит только в области рот, щёк и губ. Пациент не может должным образом принимать пищу и употреблять жидкость;
Довольно часто встречается нарушенная работа речевого аппарата . Это вызвано поражением речевого центра в мозге человека. Больной либо полностью теряет речь, либо не воспринимает слова другого человека;
Расстройство координации движени й вызвано поражением в отделах центральной нервной системы, которые отвечают за нормальное функционирование двигательной системы человека. В тяжёлых случаях нарушения могут сохраняться в течение нескольких месяцев;
Сбои в работе зрительной системы бывают разного характера и зависят от величины и локализации очага поражения инсультом. Обычно они выражаются в выпадении полей зрения;
Нарушение чувствительности выражается в потере болевых ощущений, ощущения тепла и холода.
Реабилитация
Очень важный этап на пути восстановления после ОНМК.
Качественная терапия включается в себя следующие категории лечения:
- Лечебная физкультура. Необходима чтобы вернуть больному нормальное движение конечностей. Комплекс упражнений подбирает лечащий врач;
- Посещение логопеда. Назначается в случае, если у пациента возникли нарушения речи и процесса глотания;
- Физиолечение. Самый доступный вид терапии, который находится в каждой поликлинике;
- Терапия медикаментами. Главный этап в процессе восстановления. Препараты смягчают осложнения после болезни и предотвращают риск возникновения рецидивов;
- Тренировка для ума. Больному желательно читать как можно больше литературы, заучивать стихи или отрывки произведений.
ОНМК по геморрагическому типу
Компоненты, оказывающие питательное действие, к которым относится и кислород, поступают в мозг при помощи сонных артерий. Находясь в коробке черепа, они образуют сеть из сосудов, которая является корнем кровоснабжения центральной системы нервов. Когда происходит разрушение тканей артерии, то поток крови устремляется в головной мозг.
Причины возникновения
ОНМК по геморрагическому типу возникает в случае кровоизлияния в мозг из сосуда, целостность которого была нарушена. В результате в головном мозге больного происходит возникновение гематомы, которая ограничена тканью мозга. Также кровь из лопнувшего сосуда может проникнуть в участок, окружающий мозг.

Группа риска
Особое внимание стоит обратить на состояние своего здоровья следующей категории граждан:
- Страдающих от расширения кровеносных сосудов врождённого характера;
- Имеющие аномалии развития артерий и вены;
- Страдающие от воспалительных заболеваний стенок сосудов крови;
- С патологиями соединительных тканей системного характера;
- Имеющие поражения сосудов крови, сопровождающиеся нарушением белкового обмена;
- Злоупотребляющие препаратами, стимулирующих нервную систему.
Симптоматика
- Острая головная боль;
- Постоянные рвотные позывы;
- Частая потеря сознания в течение длительного периода;
- Почти во всех случаях наблюдается повышение артериального давления;
- Увеличивающиеся ощущения слабости в конечностях;
- Расстройство в работе органов, отвечающих за чувствительность или полная потеря чувствительности;
- Нарушение в работе двигательной системы;
- Расстройство зрительной системы;
- Сильное нервное возбуждение;
- При анализе в спинномозговой жидкости наблюдается небольшое количество крови;
Лечение ОНМК по геморрагическому типу
Медикаментозная терапия заключается в применении препаратов, действие которых направлено на остановку кровотечения, уменьшение размеров отёка головного мозга, успокоение нервной системы. Применяются антибиотики и бета-блокаторы.
Лекарственные препараты могут вызвать рецидив ОНМК, поэтому желательно устранить проблему путём хирургического вмешательства. В первую очередь нейрохирург удаляет очаг поражения, а затем устраняет сбой в сосуде.
Обратимость патологии
Во время диагностических исследований существенное значение имеет обратима ли симптоматика ОНМК. При обратимости стадии клетки головного мозга существуют в фазе паралича, но их целостность и полноценная работа не нарушается.
Если же стадия является необратимой, то клетки мозга погибли и никоим образом не подлежат восстановлению. Этот участок носит название «зона ишемии». Но терапевтическое лечение в этом случае возможно.
Его смысл заключается в обеспечении нейронов всеми питательными компонентами в ишемической зоне. При грамотном лечении функции клеток частично можно реанимировать.
Было выявлено, что человек не использует в процессе своей жизнедеятельности все ресурсы своего организма, в том числе и не все клетки мозга задействованы. Клетки, которые не участвуют в работе, могут встать на замену умерщвлённым клеткам и обеспечить их полное функционирование. Процесс идёт довольно медленно, поэтому полная реабилитация продолжается в течение трёх лет.
Транзисторная ишемическая атака (ТИА)
 Это заболевание также представляет собой ОНМК, но в отличие от ишемического и геморрагического инсульта носит временный характер. В течение некоторого периода времени происходит резкое нарушение кровотока в крупных сосудах мозга, в результате чего его клетки страдают от недостатка кислорода и питательных веществ.
Симптомы ТИА – транзисторной ишемической атаки длятся в течение суток и похожи на симптомы инсульта.
Это заболевание также представляет собой ОНМК, но в отличие от ишемического и геморрагического инсульта носит временный характер. В течение некоторого периода времени происходит резкое нарушение кровотока в крупных сосудах мозга, в результате чего его клетки страдают от недостатка кислорода и питательных веществ.
Симптомы ТИА – транзисторной ишемической атаки длятся в течение суток и похожи на симптомы инсульта.
Если же прошло более 24 часов, но болезнь не отступила, то скорей всего наступил инсульт ишемического или геморрагического типа.
Симптомы
Рассмотрим симптомы транзисторной ишемической атаки:
- Наблюдается снижение чувствительности в одной из сторон лица, тела, нижних или верхних конечностей;
- Слабость в теле, которая носит слабый или умеренный характер;
- Нарушения в работе речевого аппарата вплоть до полного отсутствия речи или проблемы с пониманием слов оппонента;
- Головокружение и нарушение координации;
- Внезапно возникший шум в ушах и голове;
- Головная боль и тяжесть.
Эти симптомы проявляются резко и проходят через 3-4 часа. Крайний срок, который отличает транзисторную ишемическую атаку от инсульта составляет не более суток.
Какие заболевания могут вызвать ТИА?
ТИА может быть вызвана следующими заболеваниями:
- Стойкое повышение артериального давления, которое носит хронический характер;
- Хроническое заболевание сосудов мозга;
- Изменения в свёртываемости кровяных телец;
- Внезапное снижение артериального давления;
- Невозможность нормального течения крови по артерии, вызванное механическим препятствием;
- Патологии структуры сосудов головного мозга.
Транзисторную ишемическую атаку можно и нужно лечить! Несмотря на то, что её симптомы довольно быстро проходят, этот недуг уже сигнализирует о сбоях в работе организма и в случае рецидива может обратиться инсультом!
Группа риска

Транзисторная ишемическая атака не менее опасна, чем инсульт. До 8% пациентов, перенёсших ТИА в будущем страдают от инсульта, случившегося в течение месяца после атаки. У 12% больных инсульт возникает в течение года и у 29% в течение последующих пяти лет.
Лечение транзисторной ишемической атаки
Проводится в стационаре.
Диагностические исследования включают в себя следующие процедуры:
- Посещение кардиолога, ангиолога и офтальмолога. Больному назначают консультацию у медицинского психолога;
- Для проведения лабораторного анализа пациент должен сдать анализ крови и мочи общего плана, а также кровь на биохимический анализ;
- Электрокардиографию;
- Компьютерную томографию мозга;
- Рентген лёгких;
- Постоянную проверку артериального давления.
Пострадавшего отпускают домой только в случае, если повторное возникновения ТИА исключено или у пациента есть возможность немедленно госпитализироваться в случае повторной атаки.
Лечение транзисторной ишемической атаки заключается в приёме следующих пероральных препаратов:
- Действие которых направленно на разжижение крови;
- Расширяющие сосуды средства;
- Снижающие уровень холестерина в крови;
- Направленные на нормализацию артериального давления.
Хорошо совмещать медикаментозную терапию с бальнеотерапией и физиолечением.
Профилактика
Чтобы избежать возникновения, и рецидива транзисторной ишемической атаки следует соблюдать комплекс профилактических мер:
- Заниматься спортом, предварительно составив план занятий вместе со своим специалистом;
- Корректировать диету, уменьшив количество жирной, солёной и острой пищи;
- Сократить употребление продуктов алкогольной промышленности и табака;
- Следить за массой своего тела.

Алгоритм обследования
Диагностировать ОНМК можно по характерной симптоматике, но, чтобы определить степень протекания болезни, к какому типу ОНМК оно относится,
Необходимо пройти ряд диагностических исследований.
Осмотр у специалиста сразу же после поступления больного в медицинское учреждение;
Взятие крови на лабораторный анализ , с целью оценки состояния уровня глюкозы, свёртываемости, ферментов;
Компьютерная томография в этом случае позволяет получить более полную информацию о заболевании. В первые 24 часа после ишемического нарушения локализацию пораженного участка выяснить не представляется возможным.
Эту проблему можно решить при проведении магнитно-резонансной томографии;
Ангиография сосудов головного мозга помогает определить с достоверной точностью участок, на котором произошло поражение или уровень узкости артерии. При данном исследовании можно диагностировать аневризму и патологическую связь между венами и артериями головного мозга.
Но полученные результаты не позволяют грамотно оценить объём разрушения ткани нерва. Решение этой проблемы заключается в комбинировании ангиографии сосудов с другими методами диагностики;
Забор спинномозговой жидкости для проведения лабораторных исследований представляет угрозу для жизни пациента, но это исследование позволяет определить к какому виду принадлежит инсульт.
Этот метод диагностики используется в основном в медицинских учреждениях, в которых отсутствует более прогрессивное оборудование.
Прогноз
Благоприятный исход после заболевания имеет категория граждан, которая пережила небольшую форму ОНМК. С небольшими ограничениями эти пациенты могут нормализовать свою жизнедеятельность.
Статистика показывает, что 40% летальных исходов происходит в течение первого месяца после болезни. У 70% проявляются признаки инвалидности в первый месяц. В течение последующих 6 месяцев инвалидами становятся 40%. Через два года признаки инвалидности заметны у 30% больных.
Видео: ОНМК. Признаки инсульта.
ОНМК или острые нарушения мозгового кровообращения – это группа клинических синдромов, которые являются следствием нарушения поступления крови в головной мозг. Вызвать патологию может образовавшийся в кровеносных сосудах головного мозга тромб или их повреждение, что приводит к отмиранию большого количества кровяных и нервных клеток. Выделяют:
- ОНМК по ишемическому типу (ишемический инсульт).
- ОНМК по геморрагическому типу (геморрагический инсульт). Данный диагноз ставят, когда подтверждается кровоизлияние в головной мозг.
Вышеуказанная классификация очень важна для правильного выбора метода лечения.
Инсульт, спровоцированный повреждением тканей головного мозга и критическими нарушениями кровоснабжения его участков (ишемия), называется ишемическим ОНМК.
- Стойкое повышение артериального давления.
- Повреждения основных артерий головного мозга и сосудов шеи в виде окклюзии и стеноза.
- Атеросклеротические изменения.
- Воспаление соединительнотканной оболочки сердца.
- Воспалительные процессы или травмы сонных артерий, которые значительно снижают кровоток по сосудам.
- Гемореологические изменения клеточного состава крови.
- Кардиогенная эмболия.
- Изменение ритма сердечных сокращений.
- Инфаркт миокарда.
- Различные изменения в сердце, а также в магистральных артериях шейного отдела (наблюдается у 91% больных).
- Сахарный диабет.
- Иммунопатологическое воспаление сосудов.
- Патологическое нарушение тонуса кровеносных сосудов.
- Тромботические образования на стенках сосудов.
- Наличие искусственных клапанов в сердце.
- Курение.
- Избыточный вес.
- Повседневные стрессы.
- Забор крови для определения свертываемости крови: вязкости, гематокрита, фибриногена, электролитов и антифосфолипидных антител.
- КТ и МРТ. Это самый достоверный метод выявления острых нарушений мозгового кровообращения. Он позволяет правильно определить тип ОНМК, исключить опухоли и аневризмы, установить размер и локализацию очага, а также диагностировать заболевания сосудов.
- Эхоэнцефалоскопию. Данная методика мало информативна в первые часы инсульта.
- Рентгенологическое исследование сосудов головного мозга.
- ЭКГ изменений артериального давления.
- УЗИ мозга. Применяется, если отсутствует возможность проведения компьютерной и магниторезонансной томографии.
- 1. Проводится общий комплекс по поддержанию жизненно важных функций организма.
- 2. При необходимости назначаются антигипертензивные средства, антикоагулянты (при наличии у больного высокого артериального давления, язвы, диабета или кровоточивости), вазоактивные и противотечные препараты, антиагреганты и другие.
- 3. Для нормализации дыхания и насыщения легких кислородом выполняют дыхательную гимнастику. В крайних случаях выполняют искусственную вентиляцию легких.
- 4. Восстанавливают кровообращение.
- 5. При помощи мочегонных препаратов уменьшают отечность мозга.
- 6. Назначают нейролептические препараты для исключения возможности повторных судорожных припадков.
- 7. При нарушении глотательной функции организма пациенту назначают полужидкое питание или проводят парентеральную терапию.
- параличу или парезу одной стороны тела;
- нарушениям болевой чувствительности какого-либо участка тела;
- потере вкусовых ощущений, слуха, внезапной слепоте или двоению в глазах;
- проблемам с речью (при разговоре больному тяжело подбирать и произносить слова);
- нарушениям сложных, целенаправленных движений (апраксии);
- нарушениям глотательной функции организма;
- выпадениям полей зрения;
- спонтанным обморокам;
- непроизвольному мочеиспусканию.
Показать всё
Причины развития недуга
Основная причина проявления патологии – это уменьшение количества крови, поступающей в головной мозг. Привести к этому могут следующие факторы и заболевания:
В группе риска находятся люди преклонного возраста (однако бывают случаи заболевания детей) и больные, страдающие остеохондрозом шейного отдела позвоночника, поскольку это приводит к значительному передавливанию кровеносных сосудов.

Симптомы патологии
Заболевание обладает большой разновидностью симптомов. К общим симптомам ОНМК по ишемическому типу можно отнести внезапные головные боли, ухудшения речи и зрения, нарушения рефлексов и координации, тошноту, рвоту, головокружение и дезориентацию больного в пространстве, боль в глазных яблоках, паралич лица и конечностей. Также возможны психомоторное возбуждение и кратковременная потеря сознания, судороги.

Существуют зональные признаки тромболизации мозговых артерий. Характеризуется следующими типами нарушений.
Если поражается внутренняя сонная артерия, у больного ухудшается зрение (происходит выпадение полей зрения), нарушается чувствительность кожи и речь, происходит паралич мышц и потеря ориентации в собственном теле.
Нарушения проходимости в средней мозговой артерии вызывают нарушения чувствительности в половине тела, невозможность сосредоточить взгляд на определенном предмете, выпадению полей зрения и потере речи. Больной не в состоянии отличить правую сторону от левой.
Если нарушения произошли в задней мозговой артерии, могут наступить: слепота, припадки, полный или частичный паралич, нарушения дыхания, крупный тремор и ухудшение глотательной функции. В худшем случае происходит мозговая кома.
При поражении передней мозговой артерии наблюдается одностороння потеря чувствительности, потеря речи. У больного замедляются движения или вообще отсутствует возможность ходить и стоять.
При обнаружении малейших симптомов патологии необходимо провести своевременное лечение ОНМК.


Диагностика
Целью диагностики является определение необходимого метода лечения. Очень важно в первый час после поступления больного провести осмотр у специалиста. Далее проводятся следующие процедуры:


Лечение ОНМК по ишемическому типу
Основной задачей является экстренное и интенсивное лечение в первые минуты поступления больного, поскольку в это время эффективно проведение методики тромболизиса. Это позволит сохранить жизненную способность нейронов около зоны некроза, а также ослабленных клеток. Далее, в стационаре, при подтверждении у пациента ОНМК лечение проходит в следующем порядке:
Последствия заболевания
Острое нарушение мозгового кровообращения по ишемическому типу может привести к следующим осложнениям:

Следует отметить, что при правильном лечении и проведении регулярных реабилитационных занятий возможно полное устранение вышеуказанных осложнений, а также полное восстановление организма больного. И спустя какое-то время человек может полностью вернуться к нормальной жизни.
Оказание первой помощи
При возникновении малейших подозрений ОНМК необходимо немедленно вызвать скорую помощь. Больного в это время не стоит беспричинно беспокоить (а лучше всего изолировать его) и положить его в такое положение, чтобы верхняя часть тела и голова были приподняты. Далее необходимо позволить больному свободно дышать. Для этого требуется выполнить массаж шейно-воротниковой зоны и обеспечить доступ свежего воздуха в помещение.

Если у человека возникают рвотные рефлексы, следует повернуть его голову вбок и очистить ротовую полость салфеткой или марлей. Это позволит исключить риск попадания рвотных масс в дыхательные пути.
Достаточно часто при ОНМК возникает эпилептический припадок, который сопровождается потерей сознания и судорогами. В этом случае главное не растеряться. Больного необходимо расположить на боку и поместить подушку под голову. Далее в рот следует поместить, к примеру, карандаш или ручку, чтобы не допустить прикусывания языка. Ни в коем случае не стоит сковывать движения больного (держать его за руки и ноги или придавливать его своим телом), поскольку это лишь увеличит судороги и риск получения перелома или вывиха.
Частой ошибкой является использование нашатырного спирта, что может привести к остановке дыхания. Если у человека пропало сердцебиение или дыхание, помочь сможет прямой массаж сердца и искусственное дыхание.
Патогенез. Основными причинами ишемических изменений при данной патологии являются факторы, ограничивающие приток крови в вертебрально-базилярную систему или же способствующие избыточному оттоку из нее в другие сосудистые бассейны. Патогенез недостаточности мозгового кровообращения в ВББ может охватывать крайне широкий спектр изменений. Наряду с патологией сосудов вертебрально-базиллярной системы (стенозы и окклюзии) вследствие атеросклероза, большое значение имеют экстравазальные факторы. Например, возможен тромбоз позвоночной артерии, обусловленный диссекцией артерии при хлыстовой или иной травме шеи, неадекватных мануальных манипуляциях на шейном отделе позвоночника.
К числу других причин относятся также патологические извитости, врожденные нарушения развития в виде гипо- и аплазии позвоночной артерии, аномалия Киммерли. При наличии последней при повороте головы происходят перегиб и компрессия позвоночной артерии с ее возможной травматизацией
Также значимое влияние на кровоток в вертебрально-базилярном бассейне могут оказывать такие патологические состояния, как аномалия Клиппеля-Фейля-Шпренгеля, незаращение задней дужки атланта, седловидная гиперплазия боковых масс атланта, недоразвитие суставных отростков шейных позвонков, шейные ребра, “steal”-синдром (подключично-позвоночное обкрадывание) и ряд других. Кроме того, часто возникает закупорка сосудов тромбом, сформировавшимся и мигрировавшим в бассейн позвоночной или базилярной артерии из полости сердца.
Необходимо, однако, отметить, что большинство из перечисленных факторов значимы именно для острой сосудистой катастрофы, манифестирующей головокружением, – преходящих нарушений мозгового кровообращения или инсультов. Системного головокружения (т.е., когда у человека возникает ощущение падения, перемещения в пространстве, что сопровождается тошнотой и рвотой) при хронической недостаточности мозгового кровообращения не бывает никогда, а под несистемным чаще всего маскируется тревога, депрессия, ортостатическая гипотензия, метаболические расстройства (гипо-, гипергликемия), лекарственное головокружение, нарушения внимания, зрения и пр., которые требуют адекватной диагностики и лечения.
Клинические проявления. Ядром клинической картины при преходящих нарушениях мозгового кровообращения в вертебрально-базилярном бассейне являются эпизоды головокружения, часто сопровождающиеся тошнотой, рвотой, неустойчивостью при ходьбе и стоянии, шумом, ощущением заложенности в ушах, вегетативными расстройствами в виде профузного пота, тахикардии, побледнения или же наоборот покраснения кожи лица, длительностью от нескольких минут до нескольких часов. Также могут наблюдаться нарушения слуха (преимущественно снижение) и зрения («мушки» перед глазами, «затуманивание зрения», “нечеткость картины”). Крайне драматичными для больных являются внезапные падения без потери сознания («дроп-атаки», синдром Унтерхарншайдта), представляющие собой острое нарушение кровообращения в ретикулярной формации ствола мозга и возникающие обычно при резких поворотах или запрокидывании головы.
Инсульты в вертебрально-базилярном бассейне характеризуются быстрым началом (от появления первых симптомов до их максимального развития проходит не более 5 мин, обычно менее 2 мин), а также следующей неврологической симптоматикой:
- двигательные нарушения: слабость, неловкость движений или паралич конечностей;
- расстройства чувствительности: потеря чувствительности или парестезии конечностей и лица;
- нарушение зрения в виде двоения, выпадения полей зрения;
- нарушение равновесия, неустойчивость
- нарушение глотания и четкости речи.
Особой формой острого нарушения мозгового кровообращения в ВББ является инсульт “лучника” (bowhunter’s stroke), связанный с механической компрессией позвоночной артерии на уровне шейного отдела позвоночника при крайнем повороте головы в сторону.
Механическая компрессия позвоночной артерии на уровне шейного отдела позвоночника, лежащая в основе развития инсульта “лучника”.
Механизм развития такого инсульта объясняется натяжением артерии при повороте головы, сопровождающимся надрывом интимы сосуда (диссекцией) особенно у больных с патологическими изменениями артерий.
Диагностика. При диагностике недостаточности мозгового кровообращения в ВББ необходимо учитывать, что симптомы заболевания зачастую неспецифичны и могут быть следствием другой неврологической или иной патологии, что требует тщательного сбора жалоб пациента, изучения анамнеза заболевания, физикального и инструментального обследований для выявления главной причины его развития. Ведущую роль в диагностике клинически значимых изменений кровотока в вертебрально-базилярном бассейне в настоящее время играют нейровизуализационные методы исследования головного мозга (МРТ и КТ), а также ультразвуковая допплерография и дуплексное сканирование с ЦДК, позволяющие неинвазивно и сравнительно дешево оценить структуру и проходимость сосудистого русла.
Важно отметить, что дифференциальная диагностика между головокружением, вызванным поражением мозжечка и/или ствола головного мозга (центрального) и возникающим при нарушении функции вестибулярного аппарата или вестибулярного нерва (периферического), не всегда проста. С одной стороны очень часто за инсульт принимаются такие состояния как доброкачественное пароксизмальное позиционное головокружение, в то же самое время иногда пациенты с острой сосудистой недостаточностью в ВББ ошибочно проходят лечение по поводу “шейного остеохондроза c вестибулопатическим синдромом” у мануальных терапевтов и остеопатов с развитием соответствующих осложнений.
Лечение. В случае остро возникшего неврологического дефицита (альтернирующих синдромов, мозжечковой недостаточности, «негативных» скотом и т. д.) пациент должен быть в экстренном порядке госпитализирован в региональный сосудистый центр или неврологическое отделение для исключения инсульта в ВББ. При его подтверждении лечение производится согласно актуальным в настоящее время руководствам и рекомендациям.
При головокружении на фоне хронической недостаточности мозгового кровообращения в ВББ основное внимание уделяется препаратам, улучшающим кровообращение головного мозга за счет вазодилатирующего и реопозитивного действия (винпоцетин, циннаризин, бетагистин и др.). Большое значение имеет адекватная коррекция артериального давления, профилактика тромбообразования при различных нарушениях сердечного ритма.
Additional information
Новости
Раздел сайта по лечению головокружения
У нас появился новый раздел сайта. Надеемся, что он станет для вас надежным помощником.
Мультимедиа
Контакты
г. Санкт-Петербург, ул. Академика Лебедева, д. 37, корп. 2
Вертебро-базилярная недостаточность: возникновение, признаки, диагностика, комплексное лечение
Вертебро-базилярная недостаточность (ВБН) – ухудшение функционирования мозга из-за ослабления кровотока в базилярной и позвоночных артериях. Базилярная артерия – главная артерия головного мозга, в которую по мере приближения к мозгу сходятся остальные артерии. Вследствие сосудистой недостаточности клетки головного мозга не получают достаточного питания, что приводит к функциональным расстройствам ЦНС.
Официально по МКБ 10, ВБН называется синдромом вертебро-базилярной артериальной системы.
Больше всего ВБН подвержены те люди, у которых диагностирован остеохондроз, при котором возникает дисциркуляция (снижение кровотока) крови в главных артериях позвоночника. Каждый третий больной остеохондрозом подвержен вертебро-базилярной недостаточности.
Вертебро-базилярная недостаточность может возникать у людей всех возрастов.
Как приобретенное данное заболевание полностью обратимо. Но если вовремя его не диагностировать и не начать лечение, есть большая вероятность заработать инсульт.
Причины возникновения синдрома вертебро-базилярной артериальной системы
Существует огромное множество причин вертебро-базилярной недостаточности. Ниже приведены самые популярные и вероятные:
- Врожденная предрасположенность к болезни. Это могут быть как различные патологии в развитии и строении кровеносных сосудов, так и генетическая предрасположенность. К примеру, аномалия Киммерли или фиброзно-мышечная дисплазия, гипоплазия позвоночных артерий.
- Различные травмы шейного отдела позвоночника. Спортивные или транспортные.
- Воспаления стенок сосудов. Например, болезнь Такаясу или другие артерииты.
- Стенозирующее поражение основных сосудов. Нарушение проходимости кровеносных сосудов по причине заболевания атеросклерозом.
- Сахарный диабет. При этом заболевании характерно поражение мелких артерий мозга.
- Артериальная гипертензия. Постоянно повышенное артериальное давление.
- Антифосфолипидный синдром. Возникает в основном у молодых людей. При этом синдроме зачастую повышается тромбообразование и нарушается проходимость артерий.
- Расслоение (диссекция) вертебро-базилярных артерий. Стенка артерии повреждается и между ее тканей просачивается кровь.
- Тромбоз позвоночной или базилярной артерий.
- Сдавливание базилярной или позвоночной артерии из-за грыжи, спондилолистеза, спондилеза или чересчур увеличенной лестничной мышцы.
Симптомы болезни
Сдавливание позвоночной артерии
Все симптомы вертебро-базилярной недостаточности делятся на постоянные и временные. Временные симптомы возникают обычно при транзиторных ишемических атаках (ТИА). Они могут длится от пары часов до пары дней. Обычно пациенты жалуются на давящую боль в затылке, сильное головокружение и дискомфорт в шейном отделе позвоночника.
Постоянные симптомы присутствуют с больными все время. Они постепенно нарастают с развитием болезни. Нередки и обострения, при которых как раз и приходят ишемические атаки. А ишемические атаки могут привести к вертебро-базилярным инсультам.
Итак, у ВБН следующие постоянные симптомы:
- Частые затылочные головные боли. Могут быть пульсирующими или давящими тупыми.
- Шум в ушах, ухудшение слуха. Шум может быть разного тембра. Если болезнь запущена и не лечится, шум в ушах становится постоянным.
- Рассеянность, ослабление памяти, плохая концентрация внимания.
- Различные нарушения зрения. Мушки или туман перед глазами. Иногда возникает раздвоение объектов (диплопия) или размытие их контуров. Нередки и выпадения полей зрения.
- Значительное ухудшение равновесия.
- Слабость и повышенная утомляемость. После полудня больные ВБН чувствуют полный упадок сил и разбитость.
- Приступы головокружения, иногда доходящие до обмороков. Обычно головокружение у больных возникает при долгом неудобном положении шеи. К примеру, после сна или работы за компьютером без движения. Сильное головокружение может сопровождаться тошнотой.
- Частая смена настроения, раздражительность. У детей – плач без причины.
- Ощущение жара, потливость и тахикардия без явных причин.
- Першение, ощущение кома в горле. Некоторая осиплость голоса.
Но более поздних этапах заболевания возможны нарушение речи и глотания, дроп-атаки (внезапные падения) и ишемические инсульты различной степени тяжести. Подобные инсульты относятся к ОНМК в вертебро-базилярном бассейне, то есть к острым нарушениям мозгового кровообращения в позвоночных артериях.
Вертебро-базилярная недостаточность у детей
Раньше считалось, что ВБН может возникнуть лишь у людей среднего возраста и старше. Но затем оказалось, что вертебро-базилярный синдром нередок и у детей. Она может наблюдаться у совсем маленьких детей 3-5 лет и у более старших от 7 до 14. Обычно ВБН у детей возникает из-за врожденных аномалий базилярной или позвоночных артерий. Также фактором риска может стать какое-либо повреждение не совсем окрепшего позвоночника ребенка при занятиях спортом или физкультурой.
У детей синдром вертебро-базилярной артерии в большинстве случаев довольно легко корректируется. Медикаментозное лечение практически не применяется. В крайних и тяжелых случаях проводятся хирургические вмешательства.
Существуют определенные признаки вертебро-базилярной недостаточности у детей. Если родитель выявит данные признаки у своего ребенка, нужно немедленно обратиться к специалисту за постановкой более точного диагноза.
Симптомы вертебро-базилярной недостаточности у детей:
- У ребенка нарушена осанка.
- У ребенка была травма позвоночника при занятиях спортом или физкультурой.
- Ребенок часто плачет, быстро устает и у него повышенная сонливость.
- Ребенок плохо переносит духоту. До обмороков, головокружений и тошноты.
- Ребенок постоянно сидит за выполнением домашнего задания в неудобной позе, как бы скособочившись.
Так же некоторые диагнозы, поставленные в раннем детстве, могут спровоцировать появление ВБН. Например, перинатальная энцефалопатия. Или если у ребенка была травма позвоночника при родах.
В любом случае родителям следуют незамедлительно обратится к врачу. Если болезнь быстро диагностировать, прогноз будет более чем благоприятный.
Диагностика вертебро-базилярной недостаточности
Синдром вертебро-базилярной недостаточности довольно плохо диагностируется. Во-первых, у разных людей ВБН может проявляться по-разному. Во-вторых, иногда трудно отделить объективные симптомы пациентов от субъективных. В-третьих, симптомы вертебро-базилярной недостаточности могут быть присущи и многим другим болезням.
В первую очередь специалист должен выяснить причину появления заболевания.
- Ультразвуковая допплерография. Оценивается движение кровотока по артериям вертебро-базилярной системы. Нет ли окклюзий, хорошая ли скорость.
- Ангиография. В изучаемые артерии вводится контрастное вещество, рассматривают состояние стенок артерий и их диаметр.
- Ренгеновский снимок позвоночника. Для оценивания его общего состояния.
- Компьютерная (КТ) или магнитно-резонансная томография(МРТ). Особенно хороша для выявления грыжи.
- Функциональные пробы с гипервентиляцией. Позволяет изучить функциональные изменения в сердечно-сосудистой системе.
- Инфракрасная термография. Оценка состояния той или иной части тела по тепловым полям.
- Реоэнцефалография. С помощью данной процедуры исследуется кровоснабжение мозга.
- Функциональные пробы со сгибанием и разгибанием. Для выявления спондилолистеза
- МР-ангиография. Её делают для изучения русла сосудов головного мозга.
- Биохимический анализ крови.
Запомните: ни в коем случае не ставьте самостоятельно себе диагноз. Самолечение может только навредить. Для правильной постановки диагноза необходимо в первую очередь посетить невролога.
Дифференциальная диагностика
Как уже было описано выше, вертебро-базилярную болезнь нетрудно перепутать со многими другими болезнями. Одинаковая клиническая картина у ВБН может быть со следующими заболеваниями: острый лабиринтит, рассеянный склероз, болезнь Меньера, невринома слухового нерва, различный эмоциональные и психические расстройства, вестибулярный нейронит и другие.
При рассеянном склерозе слуховых нарушений у пациентов не наблюдается, а головокружения более длительные.
При болезни Меньера у пациента нет сосудистых заболеваний, но головокружение присутствует.
При позиционном головокружении наблюдается головокружение при резкой смене положения или частых и быстрых наклонах головы. Обычно позиционное головокружение возникает у пожилых людей, а его причиной является нестабильность давления и вестибулярного аппарата, а не сосуды позвоночника.
При тревожных депрессивных нарушениях или других эмоциональных расстройствах у больных наблюдается «легкость» в голове, дурнота и укачивание. Эти симптомы не являются симптомами ВБН. По крайней мере, объективными.
Медицинское лечение
После проведения диагностики и постановки диагноза специалист назначает наиболее подходящее лечение. Если болезнь находится на начальных этапах развития или симптомы не проявляют себя в полной мере, то лечение проходит в амбулаторных условиях. Если же налицо все симптомы острой вертебро-базилярной недостаточности, то больного помещают в стационар для наблюдения и предотвращения инсультов.
Обычно врач назначает комплексное лечение вертебро-базилярной недостаточности – медикаментозное в сочетании с физиотерапией.
Некоторые формы ВБН лечению лекарственными средствами вообще не поддаются. Поэтому быстрое установление причины заболевания вертебро-базилярной недостаточностью – самый главный гарант успешного лечения.
Какого-либо общего лечения не существует, для каждого пациента с ВБН лечение должно подбираться строго индивидуально.
При назначении специалистом медикаментозного лечения обычно применяются следующие препараты:
- Сосудорасширяющие (вазодилаторы). Для предупреждения окклюзий. Зачастую лечение данным видом препаратов начинают весной или осенью. Сначала назначают небольшие дозы, затем дозы постепенно увеличивают. При отсутствии нужного эффекта у пациента при применении одного препарата, иногда комбинируют несколько препаратов со схожим действием.
- Уменьшающие свертываемость крови (антиагреганты). Для предотвращения образования тромбов. Самый популярный препарат – ацетилсалициловая кислота. Пациент должен за сутки употреблять от 50 до 100 мг. Но с ацетилсалициловой кислотой следует быть осторожными, особенно людям, страдающим заболеваниями желудочно-кишечного тракта, так как она может вызвать желудочное кровотечение, поэтому аспирин нельзя принимать натощак. У некоторых аспирин может и не давать никаких эффектов, поэтому он должен быть заменен на другие антиагреганты: дипиридамол или тиклопидин.
- Метаболические и ноотропные. Для лучшего функционирования мозга. К примеру, пирацетам, глицин, актовегин, сеамакс, церебролизин.
- Антигипертензионные. Препараты, регулирующие давление.
Также в обязательном порядке назначаются лекарственные средства, снимающие основные симптомы заболевания: обезболивающие (если требуются), снотворные и антидепрессанты, препараты для уменьшения головокружения, противорвотные.
Одним медикаментозным лечением ВБН не вылечить. Поэтому в комплексе назначают специальную лечебную гимнастику и физиотерапию.
Существуют следующие виды терапий, подходящие для пациентов с вертебро-базилярной недостаточностью:
- Массаж. Он отлично улучшает кровообращение.
- Лечебная гимнастика (ЛФК). При регулярных занятиях можно убрать спазмы мышц, улучшить осанку и укрепить позвоночник.
- Мануальная терапия.
- Гирудотерапия. Лечение пиявками. Положительно влияет на пациентов с болезнями сосудов.
- Рефлексотерапия. К примеру, иглоукалывание. Применяется для снятия спазмов в мышцах.
- Магнитотерапия.
- Ношение шейного корсета.
Если комплексное лечение, включающее в себя физиотерапию и медикаментозное лечение, неэффективны, то назначается хирургическое лечение. Но не стоит бояться. Далеко не всем его назначают, большинству больных вертебро-базилярной недостаточностью помогают нехирургические методы лечения.
Хирургическую операцию проводят для улучшения кровообращения в базилярной или позвоночной артерии. Довольно распространена ангиопластика, позволяющая вставить в позвоночную артерии специальный стент, не дающий захлопнутся просвету артерии и поддерживающий нормальное кровообращение.
При атеросклерозе применяется эндартерэктомия, при которой удаляют атеросклеротическую бляшку из артерии.
А с помощью микродискектомии стабилизируют позвоночник.
Лечение народными средствами
Народные средства помогут помочь только в комплексе с медикаментозным лечением. Их необходимо применять для того, чтобы повысить эффективность основного лечения, а не заменить его.
Витамин C
Чтобы понизить свертываемость крови и предотвратить образование тромбов рекомендуют употреблять в пищу такие ягоды, как клюкву, калину, облепиху. Вообще все продукты, содержащие много витамина С отлично разжижают кровь. Лимоны, апельсины, киви, смородина и другие.
Чеснок
Неплохо способствует разжижению и чеснок. Можно применять следующий рецепт:
3 больших головки чеснока пропустить через мясорубку. Поместить получившуюся массу в банку, а банку положить в темное прохладное место. Через 2-3 дня процедить смесь. К получившейся вытяжке добавить такое же количество лимонного сока и меда. Хранить смесь в холодильнике. Употреблять по 1 ст.л. на ночь.
Конский каштан
Конский каштан тоже можно использовать в качестве средства для понижения свертываемости крови.
Протереть 500 грамм семян каштана вместе с кожурой. Залить 1,5 литрами водки. Настаивать неделю, затем процедить. Принимать по чайной ложке за 30 минут до еды, не больше 3 раз в день.
Рецепты для гипертоников
При артериальной гипертензии помогают следующие сборы:
- Смешать 20 грамм мелиссы лекарственной с 40 граммами кукурузных рылец, добавить сок одного лимона. Залить получившуюся смесь литром кипящей воды. Настаивать один час. Пить по полстакана через 30 минут после еды, 3 раза в день. Пить неделю, потом сделать недельный перерыв. Повторить курс общей сложностью три раза.
- Смешать руту, кукурузные рыльца, мяту и валериану в равных пропорциях. Положить в банку. Заваривать одну ст. л. Смеси стаканом кипятка. Настаивать полчаса. Пить по 1/3 стакана перед едой. Курс на один месяц.
Сосудорасширяющие
- 20 грамм плодов боярышника залит стаканом кипящей воды. Пять минут держать на водяной бане. Затем настоять полчаса. Пить по 1 ст.л. за 20 минут до еды 3 раза в день.
- Смешиваем ромашку аптечную, зверобой, тысячелистник, бессмертник, березовыепочки в одинаковых пропорциях. Берем банку с плотной крышкой и помещаем туда получившуюся смесь. Завариваем одну ст.л. смеси полулитром кипятка. Укутываем тару полотенцем, ждем 30 минут. Разделить настой на две части. Пить по одной части утром и вечером за полчаса до еды. Также в смесь можно положить ложку меда. Курс – один месяц.
Лечебная гимнастика при вертебро-базилярной недостаточности
При вертебро-базилярной недостаточности наиболее эффективно помогают легкие упражнения, в которых не нужно делать резких движений. Они выполняются без особых усилий. Лечебную гимнастику нужно делать регулярно, без перерывов. Лучшее время для занятий – утро. После гимнастики рекомендуется принять душ или сделать расслабляющий массаж. Темп упражнений не должен быть быстрым, вам должно быть комфортно их делать. И не забывайте о дыхании. Дышать нужно ровно, через нос.
Ниже приведем самые эффективные упражнения, показанные к применению пациентам с вертебро-базилярной дисфункцией:
- Носки вместе, осанка прямая. Наклоняем голову вперед, дотягиваемся до грудной клетки подбородком. Застываем на несколько секунд. Возвращаемся в исходное положение. Повторить 10 раз.
- Теперь наклоняем голову вбок. Сначала вправо. Плечи не поднимаем, стараемся дотянуться ухом до правого плеча. Застываем на несколько секунд. Возвращаемся в исходное положение. Повторяем то же самое, но теперь наклоняем голову влево. Делаем упражнение 10 раз.
- Медленно вращаем головой сначала по часовой стрелке, затем против часовой стрелки. 10 раз.
- Тянем макушку вверх. Фиксируем положение на несколько секунд. Расслабляемся. Повторяем 10 раз.
- Медленно вытягиваем голову вперед. Затем также медленно возвращаемся в исходное положение.
- Встаем прямо. Руки по бокам. Поднимаем руки вверх и соединяем ладони. Ждем несколько секунд. Опускаем руки. Делать упражнение 10 раз.
- Делаем повороты влево-вправо, на каждом повороте фиксируем положение ненадолго. 10 раз.
- Теперь поднимаем правую ногу, застываем так на 5 секунд. Опускаем. Поднимаем левую ногу, опять застываем на 5 секунд. Опускаем. Повторить 10 раз.
- Встаем в 30 см. от двери. Ладонями упираемся в притолоку. Ладони на уровне плеч. Отжимаемся таким образом 15 раз.
- Если вам позволяет самочувствие, возраст и физическая подготовка, можно выполнить следующее упражнение: совершаем прыжок с поворотом вокруг собственной оси. Выполнять по 10 прыжков в каждую сторону.
- Стоим на одной ноге. Чем дольше, тем лучше. Если у вас хорошо получается это делать, можно усложнить упражнение – стоять с закрытыми глазами. После поменять ногу.
Видео: комплекс упражнений для позвоночника
Профилактика вертебро-базилярной недостаточности
Если вы входите в группу риска данного заболевания и хотите предотвратить его появление или желаете замедлить темпы развития болезни, то вам нужно придерживаться некоторых правил:
- Соблюдайте диету. Нужно стараться употреблять больше следующих продуктов: морепродукты, чеснок, кислые ягоды, цитрусовые, помидоры, красный болгарский перец, нежирный творог. Отказаться же стоит от: белого хлеба, колбас, копченостей, консервов, жареного и жирного.
- Поборите вредные привычки, если такие наличествуют. Курение и алкоголь не способствуют излечению и профилактике.
- Употребляйте поменьше соли.
- Умеренные физические нагрузки полезны как для поддержания организма в форме, так и для более благоприятного прогноза при ВБН. Лечебная гимнастика при вертебро-базилярной недостаточности играет большое значение в самочувствии пациентов с данным заболеванием.
- Контролируйте свое артериальное давление.
- Не сидите долго в неудобном положении.
- Позаботьтесь о том, чтобы кровать, матрас и подушка были комфортны для вас.
- Старайтесь избежать сильных стрессов и поменьше нервничайте.
- Побольше гуляйте на свежем воздухе.
- Старайтесь больше плавать. Можно записаться в бассейн и посещать его хотя бы один-два раза в неделю.
Для предупреждения рецидивов заболевания обязательно профилактическое наблюдение у врача один или два раза в год. Также необходимо проводить курсы профилактического лечения.
Прогноз
Благоприятный прогноз может быть дан лишь при корректном лечении, назначенном квалифицированным специалистом. Кроме того, лечение должно быть начато сразу после постановки диагноза. Пациент обязан строго выполнять все предписания врача. Только тогда можно ожидать мягкое течение болезни и уменьшение симптомов.
При отсутствии лечения или при неадекватном лечении прогноз крайне неблагоприятен для больного, может развиться хроническая вертебро-базилярная недостаточность. Будет наблюдаться постоянное ухудшение самочувствия, частые и долгие ишемические атаки. А впоследствии – развитие инсульта и дисциркуляторной энцефалопотии. Что в конце концов приведет к серьезным необратимым мозговым нарушениям.
Лечение может занимать довольно продолжительное время – от нескольких месяцев до нескольких лет. Главное, набраться терпения.
Что такое инфаркт головного мозга в ВББ
Острые и хронические заболевания системы кровообращения мозговых артерий являются на сегодняшний день одной из наиболее актуальных проблем медицины.
По данным разных источников, около 1/5 от общего числа пациентов, перенесших инфаркт, становятся инвалидами без шансов возвратиться к нормальной жизни, около 60% сталкиваются со значительными ограничениями в активности и нуждаются в постоянном, сложном и затратном лечении.
Всего 1/5 часть от всех пациентов в состоянии вернуться к обычному образу жизни.
- Вся информация на сайте носит ознакомительный характер и НЕ ЯВЛЯЕТСЯ руководством к действию!
- Поставить ТОЧНЫЙ ДИАГНОЗ Вам может только ВРАЧ!
- Убедительно просим Вас НЕ ЗАНИМАТЬСЯ самолечением, а записаться к специалисту!
- Здоровья Вам и Вашим близким!
В большинстве случаев (около 80%) инфаркты связаны с нарушениями ишемической природы. Особенностью развития патологии в вертебробазилярном бассейне является высокая вероятность летального исхода – она в три раза превышает случаи с локализацией очага в каротидном бассейне.
Около 70% нарушений кровообращения, приводящих к серьезным инфарктным состояниям, располагаются именно в этом бассейне. В одном из 3-х случаев транзиторной ишемической атаки, локализованной в ВВБ, развивается сложный ишемический инфаркт.
Что такое вертебробазилярная система
Вертебробазилярная система кровообращения составляет 30% от общей системы мозгового кровотока.
Непосредственно данная область отвечает за питание важнейших участков мозга, к которым относятся:
- задние отделы: затылочная и теменная доли, медиобазальные зоны височных долей;
- зрительный бугор;
- значительный участок гипоталамической области;
- “ножки” мозга с четверохолмием;
- продолговатый отдел;
- варолиев мост;
- шейный отдел мозга.
Система кровообращения вертебробазилярного бассейна включает следующие группы артерий:
Как видно, ВВБ включает в себя множество сосудов, которые различаются по своему диаметру, строению, задачам (зонам кровоснабжения).
В зависимости от того, в каком месте наблюдается поражение, и развивается клиническая картина. В то же время, большое значение имеют индивидуальные особенности локализации артерий, поэтому вместо классической клинической картины нередко можно наблюдать атипичное развитие патологии.
Это вносит дополнительные сложности в процесс восстановления пациента, так как уже на первом этапе затрудняется процесс диагностики.
Причины инфаркта головного мозга в ВВБ
Инфаркт головного мозга в ВВБ развивается на фоне недостаточного кровообращения тканей позвоночными или основной артериями.
Факторы, содействующие развитию патологии, условно подразделяют на 2 группы:
- атеросклеротические поражения;
- стеноз и окклюзии подключичных артерий;
- аномалии данных артерий (это может быть патологическая извитость либо наличие множественных гипоплазий).
- эмболии различной природы;
- экстравазальные компрессии подключичной артерии.
Симптомы
Проявления патологии могут различаться в зависимости от того, где расположен очаг поражения, его обширностью, общими показателями организма, включающими гемодинамику, артериальное давление, степени развития коллатерального кровообращения.
Заболевание может проявляться как общемозговыми симптомами, так и неврологическими нарушениями.
Среди них следует отметить:
- Головокружения, сопровождающиеся нарушениями восприятия реальности.
- Потеря устойчивости во время движения (может наблюдаться и в статичном состоянии – пациент не может удерживать тело в вертикальном положении).
- Интенсивные боли, локализующиеся в затылочной области (иррадирующие в шею, теменную и височную области, глаза).
- Зрительные нарушения.
- Дроп-атаки – внезапные падения, возникающие из-за слабости в ногах. При этом не наблюдается каких-либо аномальных явлений в самочувствии или поведении, предшествующих падению. У пациентов просто “подкашиваются ноги”.
- Ухудшение или потеря памяти.
Острое нарушение мозгового кровообращения
Характерные признаки острой формы нарушений мозгового кровоснабжения:
- Стремительное развитие. От возникновения первых симптомов и до пика проходит всего около 5 минут.
- Проблемы с координацией движений, которые проявляются: слабостью в конечностях, неловкостью движений, развитием паралича любой из конечностей (возможно поражение всех).
- Нарушения чувствительности либо парестезии, затрагивающие конечности либо лицо.
- Частичная слепота.
- Нарушения, связанные с координацией движений, неустойчивость, потеря равновесия.
- Системные и несистемные головокружения, при которых у пациента двоится в глазах, наблюдаются нарушения глотательной и речевой функций.
В число симптомов, которые могут возникать при развитии острой формы нарушений кровообращения в вертебробазилярном бассейне, входят:
Несогласованность движений в сочетании с головокружениями, зрительными расстройствами составляют 3 основных признака, на которые ориентируются специалисты при постановке диагноза, связанного с ишемическими поражениями мозгового ствола, мозжечка, задних долей мозга.
Типичная картина развития патологии может также включать в себя агнозию (нарушение сенсорного восприятия), речевую дисфункцию, полную утрату ориентации в пространстве.
Отдельно следует рассмотреть такую форму острого нарушения кровообращения в ВББ, как инфаркт лучника. Он развивается на фоне механического сдавливания позвоночной артерии С-1-С2 при сильном повороте головы в бок.
Наблюдались отдельные случаи, когда причиной ишемического инфаркта становились фиброзно-мышечные дисплазии, повреждения подключичной артерии, связанные с травматическим поражением шеи, либо развившиеся вследствие воздействия при мануальной терапии
Развитие синдрома на сегодняшний день обуславливается натяжением артерии на уровне C1-C2, при котором происходит надрыв интимы артерии, что особенно опасно для пациентов с изменениями в сосудах.
При сдавливании главной позвоночной артерии не происходит необходимой компенсации кровоснабжения вертебробазилярного бассейна из-за гипоплазии или стеноза артерии противоположной позвоночной.
Это, а также нефункциональность задних соединительных сосудов провоцирует развитие инфаркта лучника. Фактором, содействующим развитию данной патологии, является наличие у больного аномалии Киммерли, т.е. дополнительной костной дужки, которая и передавливает артерию.
Диагностика
Оптимальными диагностическими мероприятиями, которые позволяют определить даже небольшие очаги поражения, являются следующие методы:
Лечение
Лечение проводится методами медикаментозной терапии. Программа лечения аналогична разработанной общей схеме лечения инфарктов.
В случаях, когда инфаркт головного мозга в ВББ был вызван атеросклеротическими тромбами, обязательным является прием препаратов, действие которых направлено на снятие отечности. С этой целью назначают препараты группы осмодиуретиков. Это может быть глицерол или маннитол.
До сих пор не определена целесообразность проведения декомпрессии хирургическим путем.
В связи с маленьким периодом терапевтического окна, высокой вероятностью развития осложнений (по большей части - кровоизлияний), специалисты отказались от применения тромболитиков. При атеротромботической природе развития патологии назначается подкожное введение гепарина натрия.
Лечение пациентов с атеросклерозом и кардиогенными эмболиями предполагает применение непрямых антикоагулянтов для снижения вероятности развития рецидива.
Нормализовать микроциркуляцию и венозный отток поможет винпоцетин. Бетагистин может использоваться для устранения головокружений. С этой же целью, а также для борьбы с неустойчивостью во время движения, используется фезам.
Налаживанию обменных процессов в мозге будет способствовать прием пирацетама, также этот препарат будет защищать клетки от поражений, вызываемых кислородным голоданием.
Разрешается ли секс после инфаркта и в каких случаях он противопоказан - читайте тут.
Особенности жизни после инфаркта у мужчин описаны в другой публикации.